«Черный рынок» донорских органов в Китае
- Мартин Пейшенс
- ВВС News
Автор фото, Getty
Підпис до фото,Корреспондент ВВС встретился с юношей, который заявил, что продал свою почку на «черном рынке» органов
Ни одна мать не должна разрываются от дилеммы: кому из ее сыновей сохранить жизнь.
Однако в этом году именно такой выбор встал перед 51-летней Лянь Жунхуа.
Оба ее сына страдали от уремии — болезни, которая приводит к почечной недостаточности. Но только одному могли пересадить почку от матери. У их отца была гипертония, и стать донором он не мог.
В маленькой арендованной квартире воспоминания даются Лянь с трудом.
«Я не знаю, почему мои сыновья заболели», — говорит она мне, а по ее лицу текут слезы.
Підпис до фото,Лянь Жунхуа отдала свою почку младшему сыну
В конце концов, решение за нее приняли другие. Старший сын, 26-летний Ли Хайцин, решил, что материнскую почку должен получить его брат, 24-летний Хайсун.
Старший сын, 26-летний Ли Хайцин, решил, что материнскую почку должен получить его брат, 24-летний Хайсун.
«Я хотел отдать почку брату, ведь он моложе, и у него больше шансов выздороветь», — говорит Хайцин. Из-за болезни он был вынужден оставить учебу в медицинском университете.
«Конечно, я надеюсь, что получу почку до того, как будет уже поздно. Если же этого не произойдет, надо будет и дальше делать диализ», — добавляет он.
Но его шансы на трансплантацию невысоки, потому что Китай страдает от дефицита доноров органов.
Потребность в донорских органах многие годы удовлетворялась за счет заключенных: у них изымали органы после смертной казни. За эту практику, не подразумевающую донорского согласия, Китай подвергался международной критике, и власти заявили, что с начала 2015 года прекратили изъятие органов у осужденных. Впрочем, представители властей говорят, что отойти от этой практики полностью будет сложно.
Теперь больные могут рассчитывать только на добровольных доноров.
Создан национальный банк органов, который в теории должен распределять их в соответствии с очередностью и с учетом того, кому они больше всех нужны и кому лучше всех подходят.
Критики считают, что эта система допускает злоупотребления, и люди со связями будут продвигаться по очереди ускоренными темпами.
Однако главной проблемой является не это, а пропаганда донорства среди китайцев.
Автор фото,
Підпис до фото,Китай перестанет использовать для трансплантации органы, изъятые у казненных в тюрьмах заключенных
Многие из них считают, что тело священно, и в качестве уважения к предкам должно быть захоронено в целости.
Во многом по этой причине процент донорства в Китае один из самых низких в мире — 0,6 донора на миллион человек.
«Как я продал почку»
Тем не менее, власти заявляют, что в 2015 году ожидается около 12 тысяч трансплантаций — это больше, чем с использованием старой схемы с заключенными.
Однако нуждаются в пересадках 300 тысяч человек в стране, поэтому дефицит органов этот рост не ликвидируют.
Этот дефицит привел к появлению в Китае «черного рынка».
За несколько недель мне удалось найти и уговорить на анонимное интервью юношу, продавшего свою почку. 21-летний китаец рассказывает, что решился продать почку, чтобы расплатиться с долгами из-за азартных игр. Он получил за орган 7 тысяч долларов.
Посредников, организовавших операцию, он нашел в интернете.
«Сначала его отвезли в больницу, где взяли анализы крови и провели обследование. Затем он несколько недель ждал в отеле, пока шел подбор реципиента, которому подошла бы почка», — рассказывает он.
«Наконец меня забрали на машине, водитель велел мне надеть темную повязку на глаза. Мы ехали около получаса по какой-то разбитой дороге. Когда я снял повязку, то понял, что я на ферме. Внутри дома была оборудована настоящая операционная. Вокруг были врачи и сестры в хирургических костюмах», — вспоминает юноша.
Вокруг были врачи и сестры в хирургических костюмах», — вспоминает юноша.
Ли Хайцин говорит, что не воспользуется услугами «черного рынка» донорских органов
Там же находилась женщина, которой предназначалась почка, и ее семья. По словам юноши, они не разговаривали друг с другом. Когда он очнулся после наркоза, то был уже в другом загородном доме.
«Покупатель хотел жить. Мне нужны были деньги», — резюмирует он.
Это экстраординарный случай, и независимых подтверждений рассказа парня нет.
Но он поднимает завесу над проблей прибыльного незаконного бизнеса, который скрывают от посторонних глаз просто-таки военными методами.
Среди тех, кто не воспользуется услугами этого рынка — Ли Хайцин, младшему брату которого пересадили мамину почку.
Он требует трансплантации, но говорит, что согласится только на орган, полученный легальным путем.
А пока Хайцин ожидает операции, которая спасет ему жизнь, он вынужден трижды в неделю ходить в больницу на процедуру диализа.
Он надеется, что однажды откроет успешный бизнес. Но эта мечта может и не осуществиться. Как и многие другие китайцы, он боится, что умрет, прежде чем найдет «свой» орган.
Трансплантация: часто задаваемые вопросы | Боткинская больница
На часто задаваемые вопросы отвечает заведующая Московским координационным центром органного донорства (МКЦОД) на базе Боткинской больницы Марина Геннадьевна Минина.
Марина Геннадьевна – врач-хирург, доктор медицинских наук. Летом 2018 года ей вручена высшая награда российского трансплатологического общества – медаль имени академика В.И. Шумакова.
В 2018 году в Боткинской больнице внедрено новое,очень важное направление лечения– трансплантация органов и тканей. С января офтальмологи начали проводить пересадку роговицы, гематологи – трансплантацию костного мозга, в июне проведена первая пересадка почки, в июле – печени.
Да, исключительно бесплатно. Платной трансплантологии в России нет, она запрещена законом. Операция по трансплантации может выполняться только в государственных учреждениях на основании выделяемых государством квот. Квота – это деньги бюджета. Частные клиники по закону не могут получить лицензию на трансплантацию.
Операция по трансплантации может выполняться только в государственных учреждениях на основании выделяемых государством квот. Квота – это деньги бюджета. Частные клиники по закону не могут получить лицензию на трансплантацию.
Кому выполняют пересадку органов в ГБУЗ ГКБ им. С.П. Боткина ДЗМ?
Пересадка выполняется только москвичам. Они могут обращаться в КДЦ Боткинской больницы с соответствующими медицинскими документами. Это может быть выписка, например, из нефрологического центра города Москвы или выписка из медицинской карты из поликлиники по месту прикрепления. С медицинскими документами, паспортом и полисом можно записаться на консультацию по поводу возможной трансплантации. Человека внесут в базу нуждающихся в пересадке соответствующего органа. Окончательное решение о необходимости трансплантации принимается тем учреждением, где будет проводиться эта операция. Решение принимает консилиум в составе нескольких врачей разной специальности.
Как попасть в лист ожидания на трансплантацию?
Лист ожидания – общемосковский. У каждого региона этот лист свой. В листе ожидания находятся те люди, в отношении которых уже принято четкое решение о необходимости трансплантации. Такой человек имеет определенные обязательства. Например, каждый месяц он обязан приходить в отделение нефрологии и сдавать кровь для более точного подбора донорского органа.
Сколько в среднем ждать пересадки?
В Москве срок ожидания пересадки почки составляет от 1,5 до 2 лет. Это гораздо быстрее, чем в большинстве стран мира. Так, в Германии люди ждут около 5 лет, у них очень большие листы ожидания, так как там дольше работает система оказания такой помощи и она хорошо развита. Чем крепче этот вид помощи, тем шире охват.
Может ли возраст пациента стать противопоказанием к пересадке?
Формально возраст пациента не может являться противопоказанием к трансплантации, так же как и наличие сопутствующих заболеваний. Но врач-анестезиолог, который присутствует на консилиуме по принятию решения, учитывает сопутствующие заболевания.
Но врач-анестезиолог, который присутствует на консилиуме по принятию решения, учитывает сопутствующие заболевания.
Как мне сообщат, что есть подходящий для меня орган? Это может произойти в любой момент дня и ночи?
Человеку позвонят. Телефон должен быть всегда включен у него или его близких родственников. Звонок может поступить в любое время дня и ночи.
Как движется очередь? Есть ли какие-то преимущества и льготы?
Льгот нет. Есть медицинская ургентность (срочность), то есть операция может быть ускорена по жизненным показаниям. К почке это относится в ограниченной степени, но тем не менее, международное сообщество установило один критерий – это утрата возможности проводить человеку диализ. Тогда этот человек поднимается вверх списка.
Как я могу быть уверен, что мне собираются пересадить орган относительно здорового человека?
Кровь потенциального донора еще в больнице обязательно проверяют на инфекции, в том числе ВИЧ, сифилис, гепатиты. Далее следуют еще два этапа проверки – серьезное исследование проводится в Боткинской больнице, включая ПЦР-диагностику. Кроме того, проверяется медицинская документация потенциального донора (который чаще всего – пациент больницы), и на основании этого делается заключение. Существуют международные критерии годности органа для трансплантации, и, если орган не подходит по ним, его не берут. Эти критерии соблюдаются и в нашей стране.
Далее следуют еще два этапа проверки – серьезное исследование проводится в Боткинской больнице, включая ПЦР-диагностику. Кроме того, проверяется медицинская документация потенциального донора (который чаще всего – пациент больницы), и на основании этого делается заключение. Существуют международные критерии годности органа для трансплантации, и, если орган не подходит по ним, его не берут. Эти критерии соблюдаются и в нашей стране.
От каких доноров берутся органы для трансплантации? А если они или их родственники против?
Основными (65-70%) поставщиками донорских органов во всем мире являются люди, умершие от сосудистых заболеваний (инсульт, прежде всего). Также это жертвы ДТП, но в последние годы их стало намного меньше (и ДТП, и жертв, соответственно). В России действует закон, утверждающий презумпцию согласия на донорство на всей территории РФ. Из этого следует: если человек при жизни (или его родственники после его смерти) не заявили, что он (они) против того, чтобы органы человека стали донорскими, это означает, что они НЕ против.
Как орган от донора проверяется на совместимость с потенциальным реципиентом?
Так же, как и во всем мире – стандарты одинаковые. По группе крови определяется статус пациента, антигены. Есть такое понятие, как «full house» – это полное 100-процентное совпадение антигенов реципиента и донора. Это довольно редкий вариант, поэтому в этом случае по международному протоколу есть согласие, что реципиента вызывают для трансплантации, даже если он стоит в листе всего 1 день.
Я прописан не в Москве. Могу ли я попасть на трансплантацию в Боткинскую больницу?
К сожалению, нет. Трансплантация в Боткинской будет проводиться пациентам из московского листа ожидания. Жители других городов попадают в листы ожидания по месту регистрации, если этот вид помощи в принципе есть в регионе. А если нет – то человеку дают квоту в федеральное учреждение, например, Федеральный центр трансплантации имени Шумакова.
Трансплантация в Боткинской будет проводиться пациентам из московского листа ожидания. Жители других городов попадают в листы ожидания по месту регистрации, если этот вид помощи в принципе есть в регионе. А если нет – то человеку дают квоту в федеральное учреждение, например, Федеральный центр трансплантации имени Шумакова.
В очереди за жизнью: 12 тысяч немцев ждут донорских органов | Анализ событий в политической жизни и обществе Германии | DW
Операция по пересадке почки супруге главы фракции СДПГ в бундестаге Франка-Вальтера Штайнмайера (Frank-Walter Steinmeier) прошла успешно, а поступок известного политика привлек внимание широкой общественности к проблеме трансплантации донорских органов. В Германии людей, остро нуждающихся в них, — чуть более 12 тысяч человек.
Медицинские и законодательные барьеры
Удостоверение донора
 В Германии потенциальному кандидату на пересадку органа в первую очередь предлагают найти донора среди своих родственников. При этом донор должен соответствовать ряду критериев, в первую очередь обладать физическим и психическим здоровьем, а также быть в полном сознании, чтобы принять решение самостоятельно.
В Германии потенциальному кандидату на пересадку органа в первую очередь предлагают найти донора среди своих родственников. При этом донор должен соответствовать ряду критериев, в первую очередь обладать физическим и психическим здоровьем, а также быть в полном сознании, чтобы принять решение самостоятельно.Согласие родственника — это полдела. Предварительно медики должны вынести заключение, не нанесет ли изъятие органа вред здоровью донора. Если кровные родственники не подходят на роль донора, то пациент вынужден встать на учет и ждать своей очереди. Доноры в этом случае различаются по двум типам — умершие от остановки сердца и доноры, у которых наступила смерть мозга, но сердце еще бьется.
Однако на этом этапе возникает другое препятствие — законодательное. В Германии, как и в других странах ЕС, медикам не разрешается по своей воле изымать органы у погибших. Как правило, врачи могут брать донорские органы только в случае соответствующего согласия, которое человек дал при жизни. Если такого согласия нет, то решение должны принимать близкие родственники. Однако зачастую их ответ оказывается отрицательным.
Если такого согласия нет, то решение должны принимать близкие родственники. Однако зачастую их ответ оказывается отрицательным.
Только у каждого шестого немца есть удостоверение донора
В минувшем году число донорских органов слегка увеличилось и составило чуть более 1 200, но по-прежнему ежедневно в ФРГ умирают люди, так и не дождавшиеся пересадки. По данным опросов, 70 процентов немцев готовы стать донорами в случае внезапной смерти, например в результате аварии, но только у 17 процентов немцев есть удостоверения, подтверждающие их согласие на донорство.
Подготовка почки к трансплантации в университетской клинике Йены
В Европе существует специальная организация — «Евротрансплантат», которая ведет статистику доноров и людей, нуждающихся в трансплантации, а также помогает пациентам в подборе подходящего органа.
Согласие на донорство — вместе с водительскими правами?
Тема донорства и трансплантации органов все чаще становится предметом для обсуждения в политических кругах. Представители фракции социал-демократов и христианских демократов предлагают выяснить отношение к донорству органов у всех граждан, получающих водительские права или удостоверение личности. Это не значит, что люди будут вынуждены сразу принять решение. Речь пока идет о том, чтобы немцы задумались над этой проблемой. Планируется, что граждане при получении водительских удостоверений могли бы, например, выбрать один из трех вариантов: зарегистрироваться как донор, сообщить о том, что у них уже есть донорское удостоверение или отказаться от него.
Представители фракции социал-демократов и христианских демократов предлагают выяснить отношение к донорству органов у всех граждан, получающих водительские права или удостоверение личности. Это не значит, что люди будут вынуждены сразу принять решение. Речь пока идет о том, чтобы немцы задумались над этой проблемой. Планируется, что граждане при получении водительских удостоверений могли бы, например, выбрать один из трех вариантов: зарегистрироваться как донор, сообщить о том, что у них уже есть донорское удостоверение или отказаться от него.
Фолькер Каудер
Глава фракции Христанско-демократического союза (ХДС) в германском бундестаге Фолькер Каудер (Volker Kauder) считает, что государство имеет право хотя бы один раз в жизни спросить своих граждан о том, готовы ли они стать донорами в случае собственной смерти. «Никого нельзя принудить к донорству, у людей должна быть возможность в любое время добровольно изменить свое решение, которое может быть зафиксировано при получении водительского удостоверения или паспорта», — считает политик.
У операции есть цена, донорские органы — бесценны
В большинстве стран мира платить за донорские органы запрещено. И хотя прямые продажи являются незаконными, донору оплачивают все расходы и выплачивают компенсацию. Суммы эти в том или ином случае могут различаться. Судить о размере компенсаций можно по стоимости операции, от которой донор-доброволец, как правило, получает порядка 10 процентов от суммы.
В Германии, например, пересадка печени может обойтись в 250 тысяч евро и выше, трансплантация почки — в 200 тысяч евро, а стоимость операции по пересадке сердца достигает 400 тысяч евро. В каждом конкретном случае цена индивидуальна — в зависимости от сложности самой операции, а также продолжительности послеоперационной реабилитации.
Пять лет с искусственным сердцем
По данным экспертов, ежегодно в Германии проводится 400 операций по пересадке донорского сердца, а потребность в них — в два с половиной раза выше. В экстренных случаях врачи прибегают к помощи искусственного сердца. Оно поддерживает жизнь человека в ожидании подходящего донорского органа. Уве Шульце (Uwe Schultze) из Магдебурга — один из немногих пациентов во всем мире, который вот уже пять лет живет с искусственным сердцем.
Оно поддерживает жизнь человека в ожидании подходящего донорского органа. Уве Шульце (Uwe Schultze) из Магдебурга — один из немногих пациентов во всем мире, который вот уже пять лет живет с искусственным сердцем.
Искусственное сердце
Уве Шульце оптимистично смотрит в будущее. 51-летний отец двоих детей по-прежнему работает в фирме по переработке мусора. Продолжать работать он решил сам, несмотря на то, что ему положена пенсия по инвалидности. «Вообще-то на пенсию по старости я должен уйти в 67 лет, но из-за инвалидности я могу это сделать раньше — в 63 года, — говорит Шульце. — Если все будет нормально, то я готов работать и дальше».
Определить по внешности человека, бьется ли в его груди искусственное сердце, обычно практически невозможно. Внимание разве что привлекает мигающий зеленый огонек на ремне. К нему же прикреплены два аккумулятора, которые через провода толщиной в палец обеспечивают аппарат «искусственное сердце» необходимой электроэнергией. Уве Шульце часто спрашивают, есть ли у него еще свое собственное сердце?
«Да, есть, но биться самостоятельно оно не в состоянии «, — объясняет он. Уве Шульце круглосуточно нуждается в безупречной работе аппарата, заменяющего работу сердечных мышц. Даже ночью пациент присоединен к аккумуляторам. Он уже так привык к работе искусственного сердца, что в донорском никакой надобности не видит.
Уве Шульце круглосуточно нуждается в безупречной работе аппарата, заменяющего работу сердечных мышц. Даже ночью пациент присоединен к аккумуляторам. Он уже так привык к работе искусственного сердца, что в донорском никакой надобности не видит.
«До тех пор, пока мое искусственное сердце работает безупречно, мне не нужна трансплантация», — говорит он. В случае поломки его можно заменить новым аппаратом. «Гидравлический насос в автомобилях тоже ведь заменяется, и они продолжают ездить», — улыбается Уве Шульце.
Искусственное сердце — не панацея
Пациенты, которые живут благодаря донорским органам
Профессор медицинского института в Ганновере Мартин Штюбер (Martin Stüber) подчеркивает, что искусственное сердце — это лишь временная мера для людей, нуждающихся в донорском органе. По его словам, аппараты, заменяющие работу обычного сердца, хорошо себя зарекомендовали на практике. «40 процентов пациентов, которых мы оперировали, продолжают работать», — подчеркивает профессор.
Однако искусственное сердце, по данным ганноверского хирурга, пока не является панацеей для всех, кто нуждается в донорском органе. Организм пациента нередко отторгает как искусственное, так и донорское сердце. К тому же далеко не каждый больной способен выдержать психическое напряжение от осознания того, что медицинский аппарат должен работать безотказно. Многие не могут справиться со страхом, что искусственное сердце вдруг остановится. «Для них аппарат, заменяющий донорский орган, — временное решение проблемы, и потому они ждут настоящего сердца — из плоти и крови», — подчеркивает профессор.
Авторы: Михаэль Энгель / Виктор Вайц
Редактор: Глеб Гаврик
Нормирование органов для пересадки — несостоятельная система | Библиотека
Дефицит донорских органов — проблема, с которой сталкиваются системы здравоохранения по всему миру. Ее решением обычно становятся те или иные формы нормирования, что приводит к смерти тысяч людей в очередях на трансплантацию, высочайшей стоимости операций и возникновению черных рынков донорских органов.
 Сторонники жесткого регулирования системы распределения органов часто ссылаются на специфику этой сферы — по их мнению, вопросы жизни и смерти нельзя доверять свободному рынку. Но не потому ли, что ценной неправильного регулирования является человеческая жизнь, нам нужно задуматься о либерализации оборота органов для пересадки? Возможно, именно внедрение рыночных элементов в систему распределения донорских органов является единственным решением проблемы дефицита.
Сторонники жесткого регулирования системы распределения органов часто ссылаются на специфику этой сферы — по их мнению, вопросы жизни и смерти нельзя доверять свободному рынку. Но не потому ли, что ценной неправильного регулирования является человеческая жизнь, нам нужно задуматься о либерализации оборота органов для пересадки? Возможно, именно внедрение рыночных элементов в систему распределения донорских органов является единственным решением проблемы дефицита.6 июня 1995 года легендарный бейсболист Микки Мэнтл был внесен в «лист ожидания» на трансплантацию органов — у него обнаружили последнюю стадию заболевания печени, вызванного раком, гепатитом и многолетним злоупотреблением алкоголем. Через два дня ему была сделана операция — хотя в среднем пациент ожидает трансплантации печени 67 дней. Врачи утверждали, что для Мэнтла не делалось никаких исключений: в начале списка он оказался из-за серьезности состояния. Тем не менее через два месяца Мэнтл скончался от рака печени. Поскольку в 1995 году 804 больных скончались, не дождавшись пересадки печени, случай с Мэнтлом и другие аналогичные эпизоды вызвали вопросы: кто из 7400 пациентов, числившихся в листе ожидания на трансплантацию печени, должен был получить 3900 органов, доступных для пересадки в том году?
Органы для пересадки не единственное, что нормируется в Соединенных Штатах: просто в связи с ними возникает больше всего споров. Среди других примеров нормируемых ресурсов — разрешения на охоту, лицензии на бурение нефти, сотовые телефоны и радиочастоты. Отличительная черта этих товаров заключается в том, что их приобретение регулируется не только ценой: кто-то принимает решения об их распределении.
Среди других примеров нормируемых ресурсов — разрешения на охоту, лицензии на бурение нефти, сотовые телефоны и радиочастоты. Отличительная черта этих товаров заключается в том, что их приобретение регулируется не только ценой: кто-то принимает решения об их распределении.
Существует много способов нормирования товаров — лотереи, принцип «кто раньше пришел, того раньше обслужили» , карточная система. В честности, в 1970-х, после введения контроля над ценами на бензин, он нормировался — в основном по принципу «кто раньше пришел, того первым обслужили» . Результатом стали длинные очереди у бензоколонок и появление «фактической» цены на бензин, складывавшейся не только из прямой стоимости топлива, но и из косвенных издержек — ожидания его приобретения. Хотя некоторые считают такую систему справедливой, ее неэффективность становится очевидной, если мы учтем время — и топливо, — впустую растрачивавшееся в очереди. Нормирование сыграло определенную роль и в годы Второй мировой войны, когда правительство США ввело карточки на покупку ряда основных продуктов питания, например мяса и масла. Это решение также во многих кругах расценивалось как справедливое, хотя, как и в случае с розыгрышем в лотерею, оно не гарантировало, что товар получат те, кто больше всего в нем нуждается и выше всего его ценит.
Это решение также во многих кругах расценивалось как справедливое, хотя, как и в случае с розыгрышем в лотерею, оно не гарантировало, что товар получат те, кто больше всего в нем нуждается и выше всего его ценит.
При нормировании товаров всегда возникает конфликт между справедливостью и эффективностью. Найти наиболее справедливый способ распределения бензина или продовольствия непросто, но в случае с органами для пересадки задача неимоверно усложняется. Эта сложность связана с тем, что речь идет о человеческих жизнях — и эффективность принимаемых решений измеряется числом спасенных людей. Поскольку при нормировании товаров и эффективность, и справедливость имеют основополагающее значение, рынок органов для трансплантации идеально подходит для иллюстрации противоречия между этими двумя составляющими.
В ожидании трансплантации органов ежедневно умирает 10 американцев, и проблема становится все острее. С 1988 по 1984 год среднее время ожидания увеличилось почти вдвое (рис. 1). Таким образом, обществу необходимо найти способы увеличить «предложение» органов — пусть даже и за счет купли-продажи. Для большинства товаров допускается корректировка цен, создающая стимулы, что обеспечивает их наиболее эффективное распределение. И хотя у некоторых людей идея купли-продажи органов по понятным причинам вызовет неприятие, при сохранении нынешнего подхода их дефицит сохранится, и в конечном итоге это будет стоить жизни большему числу людей. Разрешение приобретать органы за деньги, возможно, не ликвидирует этого дефицита полностью, но несомненно приведет к увеличению количества органов, доступных для трансплантации.
1). Таким образом, обществу необходимо найти способы увеличить «предложение» органов — пусть даже и за счет купли-продажи. Для большинства товаров допускается корректировка цен, создающая стимулы, что обеспечивает их наиболее эффективное распределение. И хотя у некоторых людей идея купли-продажи органов по понятным причинам вызовет неприятие, при сохранении нынешнего подхода их дефицит сохранится, и в конечном итоге это будет стоить жизни большему числу людей. Разрешение приобретать органы за деньги, возможно, не ликвидирует этого дефицита полностью, но несомненно приведет к увеличению количества органов, доступных для трансплантации.
В настоящей статье на основе анализа рынка органов для пересадки выявляются затруднения, порождаемые любой системой нормирования. Мы оценим нынешнюю систему получения и распределения органов и обсудим различные предложения по повышению эффективности этого рынка. Хотя он имеет уникальные особенности, с аналогичными проблемами общество сталкивается всякий раз, когда вводится регулирование цен и возникает дефицит..jpg) Доктор Артур Л. Каплан, директор Центра биоэтики при Университете штата Пенсильвания, отмечает в этой связи: «Трансплантация органов — типичный пример нормирования. Эта сфера фундаментальным образом затрагивает интересы каждого американца. Всем нам придется решать, какой способ распределения дефицитных ресурсов следует считать справедливым. Это как канарейка в шахте, в которую нам надо спуститься» (Kolata 1996: A1).
Доктор Артур Л. Каплан, директор Центра биоэтики при Университете штата Пенсильвания, отмечает в этой связи: «Трансплантация органов — типичный пример нормирования. Эта сфера фундаментальным образом затрагивает интересы каждого американца. Всем нам придется решать, какой способ распределения дефицитных ресурсов следует считать справедливым. Это как канарейка в шахте, в которую нам надо спуститься» (Kolata 1996: A1).
Рисунок 1. Средний срок ожидания трансплантации органов, 1988–1994
Источник: UNOS 1995.
Нормирование органов: действующая система
В 1984 году Конгресс принял Закон о трансплантации органов, запретивший куплю-продажу внутренних органов. Два года спустя Общенациональная рабочая группа по трансплантации органов рекомендовала Конгрессу, чтобы органы по-прежнему передавались для трансплантации исключительно добровольно, из альтруистических побуждений донора или его семьи. Кроме того, Группа предложила, чтобы «при отборе пациентов для трансплантации не допускалось привилегий или дискриминации на основе расы, пола и платежеспособности» (US House of Representatives 1991: 44). Это положение об отсутствии дискриминации имеет ключевое значение, ведь когда цены регулируются и возникает дефицит, товар приходится нормировать. Поскольку дискриминация является одной из форм нормирования, она, если свободное функционирование рынка не допускается, не сопряжена с издержками . И напротив, в условиях нерегулируемого рынка дискриминация, то есть неценовое нормирование, оборачивается для индивидов и фирм недополученной прибылью.
Это положение об отсутствии дискриминации имеет ключевое значение, ведь когда цены регулируются и возникает дефицит, товар приходится нормировать. Поскольку дискриминация является одной из форм нормирования, она, если свободное функционирование рынка не допускается, не сопряжена с издержками . И напротив, в условиях нерегулируемого рынка дискриминация, то есть неценовое нормирование, оборачивается для индивидов и фирм недополученной прибылью.
Озабоченность вызывала и возможность политического влияния на процесс распределения органов: поэтому под эгидой Министерства здравоохранения и социального обеспечения была создана специальная независимая некоммерческая организация для руководства «трансплантационной сетью». В октябре 1986 года эта организация — Объединенная сеть по распределению органов (ОСРО) — получила соответствующий федеральный подряд. Она выполняет две задачи: установление критериев подбора доноров для ожидающих пересадки реципиентов и разработку мер, способствующих получению органов для трансплантации.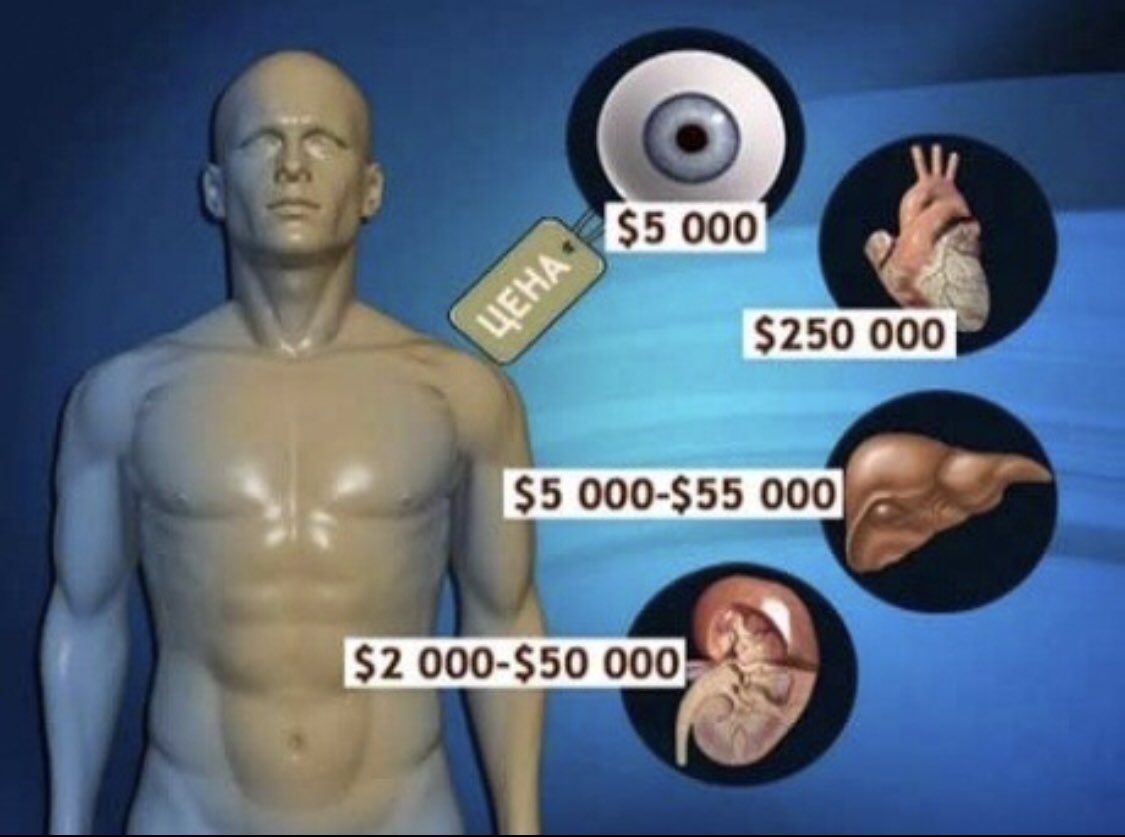 Как видно из рисунка 2, при нынешней добровольной системе ОСРО не удается добиться больших результатов в увеличении количества доноров; рост «предложения» органов по сравнению с дефицитом крайне невелик. Основные трудности, связанные с разработкой справедливой системы распределения органов, перечислены в таблице 1.
Как видно из рисунка 2, при нынешней добровольной системе ОСРО не удается добиться больших результатов в увеличении количества доноров; рост «предложения» органов по сравнению с дефицитом крайне невелик. Основные трудности, связанные с разработкой справедливой системы распределения органов, перечислены в таблице 1.
Рисунок 2. Спрос и предложение на органы, 1988–1995
Источник: UNOS 1995.
Таблица 1. Схемы нормирования органов
| Способ распределения | Преимущества | Издержки |
| По времени ожидания | Справедливость | Недостаточный учет совместимости доноров и реципиентов; неэффективное использование органов; не учитывается срочность операций |
| Приоритет наиболее тяжелым больным | Справедливость | Более высокий уровень повторных пересадок и смертности; в целом меньше преимуществ |
| Приоритет наименее тяжелым больным | Меньший уровень смертности и повторных пересадок | Самые тяжелые больные умирают |
| Максимальное биологическое совпадение между донором и реципиентом | Меньший уровень смертности и повторных пересадок | Меньше пересадок для определенных категорий больных, в том числе пациентов с повышенной чувствительностью и представителей некоторых меньшинств |
Источник: UNOS 1977a: Appendix D.
Приоритет самым тяжелым больным
Многие считают, что самый справедливый принцип — предоставление органов для пересадки тем, кто больше всего в них «нуждается», то есть самым тяжелым больным. Этой стратегии придерживается ОСРО при категоризации кандидатов для трансплантации печени и сердца в рамках мероприятий по снижению смертности среди пациентов. Однако этот подход отличается близорукостью, поскольку не учитывает влияние принимаемых сегодня решений на смертность в будущем . Случай с Микки Мэнтлом — печальный пример этой близорукости, поскольку он умер через два месяца после операции, а вместе с ним погибла и пересаженная печень. Общий уровень отказа пересаженных органов за два года у пациентов, находившихся в отделениях интенсивной терапии перед операцией по трансплантации печени, составляет 50%, а среди тех, чье состояние было лучше — только 25%. Для самих пациентов из этих двух категорий уровень смертности за тот же период различается на 10–15 процентных пунктов (UNOS 1997a).
Учитывая эти различия, если сегодня людям с больной печенью, находящимся в интенсивной терапии, будет пересажено на 100 органов меньше, ценою этого в течение двухлетнего периода станет 85–90 жизней против ста . Поскольку у более здоровых пациентов пересаженные органы приживаются чаще, число людей, которым необходима повторная трансплантация, сократится. Таким образом, преимуществом подобного «однократного» изменения подхода станет высвобождение донорских органов для других нуждающихся. Другое преимущество заключалось бы в том, что пересадка печени более здоровым пациентам привела бы к сокращению числа больных, находящихся в критическом состоянии, а значит, и к снижению уровня смертности. В целом подобный подход представляется более эффективным, поскольку он позволил бы спасти больше жизней.
Наилучшая биологическая совместимость
Еще один метод распределения органов (о нем чаще всего говорят в связи с пересадкой почек) основан на биологической совместимости, то есть качестве совместимости антигенов у донора и реципиента . Когда донорская почка становится доступной для пересадки, сотрудники ОСРО изучают лист ожидания и «сортируют» входящих в него пациентов по биологической совместимости с данным органом. При совпадении четырех из шести важнейших антигенов вероятность того, что орган не погибнет в течение года, будет на 13 процентных пунктов выше, чем при их полном несоответствии. Если же брать четырехлетний период, то эта разница увеличивается до 20% (Opelz 1988).
Когда донорская почка становится доступной для пересадки, сотрудники ОСРО изучают лист ожидания и «сортируют» входящих в него пациентов по биологической совместимости с данным органом. При совпадении четырех из шести важнейших антигенов вероятность того, что орган не погибнет в течение года, будет на 13 процентных пунктов выше, чем при их полном несоответствии. Если же брать четырехлетний период, то эта разница увеличивается до 20% (Opelz 1988).
Возможен и еще один подход, в рамках которого учитывается время ожидания, — принцип «кто раньше пришел, того раньше и обслужили» . Казалось бы, он отвечает критериям справедливости, но издержки такого подхода очень велики. В этом случае только в течение первого года средняя биологическая совместимость сократилась бы на три антигена, и уровень приживаемости органов снизился бы примерно на 6 процентных пунктов. Даже если оставить за скобками снижение приживаемости органов в последующие годы, это означало бы, что количество кандидатов на пересадку печени в конечном итоге увеличится почти на 5600 человек, а значит, число больных, ежегодно умирающих, не дождавшись операции, возрастет на 202 человека . Значение приживаемости органов очевидно — ведь почти четверти находящихся в листе ожидания почечников пересадка уже делалась.
Значение приживаемости органов очевидно — ведь почти четверти находящихся в листе ожидания почечников пересадка уже делалась.
Хотя ОСРО и делает акцент на биологической совместимости, донорские почки она распределяет на региональной основе, запрещая передавать органы в другие штаты . Однако если бы органы распределялись в масштабе всей страны, количество потенциальных реципиентов стало бы больше, а значит, возросли бы и шансы найти пациента с хорошей совместимостью антигенов. Таким образом, в этом случае средний уровень биологической совместимости стал бы выше. Подобное изменение подхода не только позволило бы спасти больше жизней, но и ликвидировало бы неравенство, связанное с различиями во времени ожидания пересадки в разных штатах .
Дискриминация в распределении почек
Некоторым категориям пациентов приходится ожидать трансплантации почки дольше, чем другим. К примеру, у больных с высокой сенсибилизацией вероятность отказа пересаженного органа повышается из-за антител, появившихся в организме после многократных переливаний крови или отторжения предыдущего транспланта. При наличии почки с меньшей вероятностью отторжения ОСРО предоставляет ее таким больным в первоочередном порядке — иначе они могут вообще не дождаться трансплантации. Это, однако, бывает сопряжено с большими издержками, поскольку при подобных преференциях сокращается количество кандидатов, изучаемых на совместимость с органом. По сути ОСРО ограничивает поиск только упомянутой группой — если за ее пределами нет пациента с намного более высокой совместимостью. Таким образом, при такой методике снижается вероятность хорошей совместимости реципиента и донорского органа, а также повышается уровень отторжения органов и смертности. Поскольку пациенты с высокой сенсибилизацией составляют менее 3% кандидатов на пересадку почки, дискриминация в их пользу чревата большими издержками, чем в случае, если бы группа, получающая преференции, была многочисленнее.
При наличии почки с меньшей вероятностью отторжения ОСРО предоставляет ее таким больным в первоочередном порядке — иначе они могут вообще не дождаться трансплантации. Это, однако, бывает сопряжено с большими издержками, поскольку при подобных преференциях сокращается количество кандидатов, изучаемых на совместимость с органом. По сути ОСРО ограничивает поиск только упомянутой группой — если за ее пределами нет пациента с намного более высокой совместимостью. Таким образом, при такой методике снижается вероятность хорошей совместимости реципиента и донорского органа, а также повышается уровень отторжения органов и смертности. Поскольку пациенты с высокой сенсибилизацией составляют менее 3% кандидатов на пересадку почки, дискриминация в их пользу чревата большими издержками, чем в случае, если бы группа, получающая преференции, была многочисленнее.
В еще более привилегированном положении находятся больные с первой группой крови. Хотя органы доноров с первой группой крови можно пересаживать пациентам с любой группой крови, для кандидатов на трансплантацию с первой группой пригодны только органы доноров с той же первой группой. Таким образом, чтобы эти пациенты не ждали операции слишком долго, ОСРО предписывает пересаживать почки доноров с первой группой крови только больным с той же группой (исключением служит лишь полная биологическая совместимость донора и реципиента). Издержки такого подхода связаны с тем, что в результате эти органы не пересаживаются больным с неидеальной, но высокой совместимостью.
Таким образом, чтобы эти пациенты не ждали операции слишком долго, ОСРО предписывает пересаживать почки доноров с первой группой крови только больным с той же группой (исключением служит лишь полная биологическая совместимость донора и реципиента). Издержки такого подхода связаны с тем, что в результате эти органы не пересаживаются больным с неидеальной, но высокой совместимостью.
Другим группам больных, например чернокожим, также приходится ждать пересадки несоразмерно долго. В среднем черные кандидаты на пересадку почки ждут операции вдвое дольше, чем белые. В результате многие обвиняют ОСРО в расизме и считают, что чернокожим больным надо предоставлять такие же преференции, как сенсибилизированным пациентам. Однако тот факт, что им приходится дольше ждать, связан не с дискриминацией, а с непропорционально высоким процентом больных гипертонией и диабетом среди черных — а ведь эти заболевания являются одними из главных причин отказа почек.
Чернокожие составляют 29% от общего количества больных с почечными заболеваниями в последней стадии, тогда как их доля в численности населения страны равна примерно 12%, а среди доноров почек – даже менее 12%. Эти данные имеют немаловажное значение, поскольку, если донор и реципиент принадлежат к одной расе, уровень их биологической совместимости выше. Тот факт, что чернокожим требуется пересадка большего количества почек, чем то, что соответствует их доле в составе населения, а донорских органов от них поступает даже меньше этой доли, как раз и объясняет разницу во времени ожидания для черных и белых . Таким образом, преференции черным не только снизили бы эффективность системы (а значит, и повысили бы смертность), но и стали бы нарушением директивы ОСРО о недопущении дискриминации.
Эти данные имеют немаловажное значение, поскольку, если донор и реципиент принадлежат к одной расе, уровень их биологической совместимости выше. Тот факт, что чернокожим требуется пересадка большего количества почек, чем то, что соответствует их доле в составе населения, а донорских органов от них поступает даже меньше этой доли, как раз и объясняет разницу во времени ожидания для черных и белых . Таким образом, преференции черным не только снизили бы эффективность системы (а значит, и повысили бы смертность), но и стали бы нарушением директивы ОСРО о недопущении дискриминации.
Добровольное предоставление органов: необходимы стимулы
Изменения в действующей в рамках ОСРО системе нормирования органов в принципе способны сократить время ожидания и снизить смертность, но для существенного сокращения смертности среди больных, ожидающих пересадки, а значит, и повышения эффективности системы, необходимо значительное увеличение количества доступных для трансплантации донорских органов. В таблице 2 показаны различия между количеством органов и людей, нуждающихся в пересадке почки, печени, поджелудочной железы, сердца и легкого.
В таблице 2 показаны различия между количеством органов и людей, нуждающихся в пересадке почки, печени, поджелудочной железы, сердца и легкого.
Таблица 2. Статистика трансплантаций в США и количество людей, находящихся в листе ожидания
| Орган | Количественный спрос (на 25 декабря 1996) | Количество сделанных пересадок (январь-декабрь 1996) |
| Всего почек | 36 013 | 11 949 |
| Трупных | 8560 | |
| Живых | 3389 | |
| Печень | 7467 | 4058 |
| Поджелудочная железа | 1786 | 1022 |
| Сердце | 3935 | 2381 |
| Легкие | 2546 | 844 |
Примечание: При пересадке нескольких органов каждый из них засчитывался отдельно.
Источник: UNOS 1997b.
Хотя острота дефицита варьируется, в отношении большинства органов он критически велик, и меры просветительского, образовательного и законодательного характера на него почти не влияют. В частности, законы о «регулярном оповещении» предписывают медицинскому персоналу информировать родных потенциальных доноров, что они могут пожертвовать орган для пересадки. На деле же в трети соответствующих случаев врачи по-прежнему об этом не упоминают .
Обмен органов
Единственный способ увеличить «предложение» трансплантов — повышение количества доступных трупных органов (за исключением почек, донорами которых могут выступать живые люди) . Более четверти из 11 700 ежегодно пересаживаемых почек поступают от живых доноров – родственников больных: число впечатляющее, если учесть, что подобная операция требует, чтобы донор 5–7 дней находился в стационаре, а процесс выздоровления занимает два-три месяца .
Что можно предпринять, чтобы увеличить количество почек, поступающих от живых доноров? В настоящее время лишь 7% этих органов жертвуют люди, не состоящие с больными в кровном родстве, — в основном это супруги. Это связано прежде всего с тем, что почки, жертвуемые не родственниками, имеют худшую совместимость, а также с несовпадением групп крови у доноров и реципиентов. Чтобы увеличить количество доступных почек, ОСРО могла бы поощрять обмен органами, в результате которого пациент мог бы получить подходящий ему по биологическим параметрам трансплант в обмен на почку, жертвуемую супругом (супругой) или близким другом. Это позволило бы увеличить общее количество почек, жертвуемых как родственниками, так и не родственниками. К примеру, родственник или супруг (супруга) пациента, возможно, готов отдать ему свою почку, но из-за иной группы крови не подходит для него в качестве донора .
Это связано прежде всего с тем, что почки, жертвуемые не родственниками, имеют худшую совместимость, а также с несовпадением групп крови у доноров и реципиентов. Чтобы увеличить количество доступных почек, ОСРО могла бы поощрять обмен органами, в результате которого пациент мог бы получить подходящий ему по биологическим параметрам трансплант в обмен на почку, жертвуемую супругом (супругой) или близким другом. Это позволило бы увеличить общее количество почек, жертвуемых как родственниками, так и не родственниками. К примеру, родственник или супруг (супруга) пациента, возможно, готов отдать ему свою почку, но из-за иной группы крови не подходит для него в качестве донора .
Финансовые стимулы
Хотя альтруизм представляет собой важный мотив при пожертвовании органов, он чаще всего проявляется у родственников, и на то, чтобы этот фактор действовал так же эффективно на рынке трупных органов, рассчитывать нельзя. Человек может подписать анатомическую карту донора, выражая таким образом свои желания, но на практике орган после кончины у него можно забрать лишь с согласия семьи. Таким образом, чтобы увеличить количество доступных органов, необходимо предложить семьям потенциальных доноров дополнительные стимулы. Это особенно актуально с учетом того факта, что органы умерших подходят для пересадки сравнительно редко — в 10–12 тысячах случаев в год (UNOS 1993).
Таким образом, чтобы увеличить количество доступных органов, необходимо предложить семьям потенциальных доноров дополнительные стимулы. Это особенно актуально с учетом того факта, что органы умерших подходят для пересадки сравнительно редко — в 10–12 тысячах случаев в год (UNOS 1993).
Чтобы количество пожертвованных органов увеличилось, необходимо подумать о финансовых стимулах наподобие тех, что в условиях рыночной экономики создаются ценами. Возможно проще всего было бы предоставить налоговые льготы семьям доноров, соглашающимся передать орган для трансплантации. Жертвуемые органы сейчас поступают в распоряжение некоммерческой организации ОСРО, поэтому оценивать органы в денежном эквиваленте нужно только в связи с налогообложением. Чтобы существенно увеличить круг доноров обществу следует также пересмотреть свою позицию в отношении купли-продажи трупных органов. Сняв запрет на денежные выплаты родным покойных, можно создать еще один стимул «рыночного» характера .
Чтобы подобный рынок работал эффективно, ему по-прежнему нужна будет централизованная система вроде ОСРО, занимающаяся подбором реципиентов по биологической совместимости. Информация о донорах и реципиентах имеет важнейшее значение, поскольку готовность человека платить будет зависеть от степени совпадения антигенов его организма и доступного для трансплантации органа. Нобелевский лауреат Гэри С. Беккер предлагает такой механизм: предоставить полномочия по купле-продаже органов исключительно федеральным властям (Becker 1997).
Информация о донорах и реципиентах имеет важнейшее значение, поскольку готовность человека платить будет зависеть от степени совпадения антигенов его организма и доступного для трансплантации органа. Нобелевский лауреат Гэри С. Беккер предлагает такой механизм: предоставить полномочия по купле-продаже органов исключительно федеральным властям (Becker 1997).
Проблема «ренты»
Распространенное заблуждение относительно тех товаров, чья купля-продажа запрещена, заключается в том, что их рыночная стоимость равна нулю. Однако у ценовых ограничений есть одно непредвиденное последствие: они приводят к сокращению предложения, а значит, и резкому повышению ценности товара. Разницей между регулируемой ценой и оценочной рыночной стоимостью товара пользуются дельцы черного рынка. И даже если цена самого товара не увеличивается, как в случае с контролируемыми ценами на бензин, реальные затраты на него могут возрасти за счет косвенных издержек (ожидания в очередях на бензоколонках).
В США нет черного рынка органов для пересадки, но запрет на их легальную куплю-продажу, возможно, оборачивается ростом стоимости трансплантации. Закон разрешает «выплаты в разумных пределах» всем участникам процесса передачи органов (US Congress 1984). Расплывчатость этой формулировки дала организациям по распределению органов (ОРО) возможность искусственно завышать цены. В настоящее время они получают по 25 000 долларов только за извлечение почек у покойного. В этой связи возникает интересный вопрос (пока остающийся без ответа): какая часть этой суммы представляет собой косвенную рыночную цену органа?
Другие медицинские работники (хирурги, персонал больниц и др.) также извлекают финансовую выгоду из процесса получения и пересадки донорских органов, и возможно кладут в карман часть этой прибыли — она также называется «рентой». Рента возникает тогда, когда количество того или иного товара искусственно ограничивается, в результате чего определенные организации становятся монополистами. В случае с органами ограничивается не сам «товар», а цена, однако конечный результат аналогичен. Из-за этого «теневая» цена (ценность), а значит, и объем ренты скорее всего зависят от дефицитности того или иного органа. Одна из самых дорогих операций по трансплантации органов — пересадка печени (в среднем она стоит 300 000 долларов), и, как видно из таблицы 2, именно этих органов больше всего не хватает.
В случае с органами ограничивается не сам «товар», а цена, однако конечный результат аналогичен. Из-за этого «теневая» цена (ценность), а значит, и объем ренты скорее всего зависят от дефицитности того или иного органа. Одна из самых дорогих операций по трансплантации органов — пересадка печени (в среднем она стоит 300 000 долларов), и, как видно из таблицы 2, именно этих органов больше всего не хватает.
Применительно к рынку органов для пересадки эта концепция проиллюстрирована на рисунке 3: Sc обозначает «предложение» органов в рамках нынешней системы, а Ph — цену, которая обеспечит насыщение рынка . Речь идет о наивысшей цене, которую больница может теоретически запросить за трансплантацию, и, она, естественно, больше нормальных расценок. Область 0PhaOc обозначает максимальную возможную ренту.
Рисунок 3. Рынок органов для пересадки
Очевидно, что из-за имеющегося дефицита эта рента собирается не полностью, однако частично она несомненно собирается. Весьма красноречив, к примеру, тот факт, что ОРО держат полученные органы на подведомственной им территории, хотя ОСРО в некоторых случаях предписывает нечто прямо противоположное. Зачастую это объясняется тем, что многие ОРО связаны с трансплантационными центрами больниц (Caplan 1992), и в этих случаях потенциальная прибыль от того, что органы остаются «у своих», может быть весьма значительна. Таким образом, существует косвенная рыночная цена органов (P): она больше нуля и меньше Ph (взимаемой цены). При такой цене объем ренты представлен областью 0PbOc. Если P, как показано, выше P*, то продажа органов приведет к снижению стоимости трансплантации (включая равновесную цену органа P*). Аналогичным образом, если P меньше цены насыщения рынка, общая стоимость трансплантации повысится меньше, чем на P*. Таким образом разрешение на продажу органов приведет к увеличению их доступного количества, снижению их рыночной стоимости, а получателями выплат будут не ОРО, больницы и хирурги, а родственники доноров.
Зачастую это объясняется тем, что многие ОРО связаны с трансплантационными центрами больниц (Caplan 1992), и в этих случаях потенциальная прибыль от того, что органы остаются «у своих», может быть весьма значительна. Таким образом, существует косвенная рыночная цена органов (P): она больше нуля и меньше Ph (взимаемой цены). При такой цене объем ренты представлен областью 0PbOc. Если P, как показано, выше P*, то продажа органов приведет к снижению стоимости трансплантации (включая равновесную цену органа P*). Аналогичным образом, если P меньше цены насыщения рынка, общая стоимость трансплантации повысится меньше, чем на P*. Таким образом разрешение на продажу органов приведет к увеличению их доступного количества, снижению их рыночной стоимости, а получателями выплат будут не ОРО, больницы и хирурги, а родственники доноров.
Даже если бы цена трансплантации повысилась на весь объем P*, суммы, поступающие семьям доноров («смертные выплаты»), скорее всего будут крайне невелики по сравнению с общей стоимостью операции.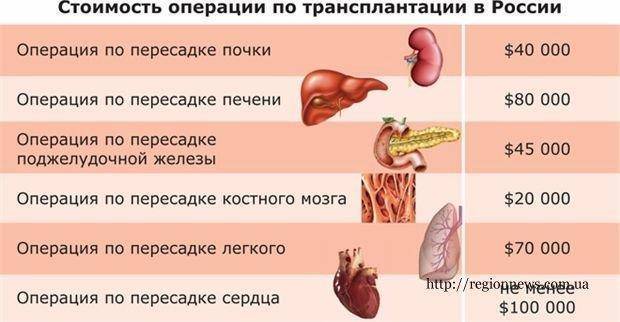 Возьмем такой пример: семья донора получает 5000 долларов, а перераспределения ренты не происходит. Если эту сумму разделить на две почки, печень, сердце и поджелудочную железу, дополнительная стоимость каждого органа составит порядка 1000 долларов — незначительную цифру по сравнению с совокупной ценой трансплантации.
Возьмем такой пример: семья донора получает 5000 долларов, а перераспределения ренты не происходит. Если эту сумму разделить на две почки, печень, сердце и поджелудочную железу, дополнительная стоимость каждого органа составит порядка 1000 долларов — незначительную цифру по сравнению с совокупной ценой трансплантации.
Вопросы справедливости
Продажа органов, вопреки утверждениям многих, не принесет выгоду богатым за счет бедных, поскольку платежи как правило будут получать лица с невысокими доходами. Кроме того, увеличение «предложения» органов пойдет на пользу всем реципиентам — как богатым, так и бедным. В настоящее время пересадка почек оплачивается в рамках Medicare, а 90% пересадок сердца и печени покрываются Medicare, Medicaid и частными страховыми компаниями . Увеличение количества органов, доступных для трансплантации, дает преимущество всем, независимо от уровня доходов.
Отмена запрета на куплю-продажу органов может также уменьшить разницу между временем ожидания донорских почек для черных и белых пациентов. Поскольку уровень совместимости антигенов у представителей одной расы как правило выше, любые новшества, результатом которых станет увеличение числа чернокожих доноров по сравнению с нынешними 12%, сократит время ожидания для черных больных. А плата за предоставление органов — даже если ее объем будет одинаков для всех — скорее побудит стать донорами людей с доходами ниже средних, в том числе и афроамериканцев.
Поскольку уровень совместимости антигенов у представителей одной расы как правило выше, любые новшества, результатом которых станет увеличение числа чернокожих доноров по сравнению с нынешними 12%, сократит время ожидания для черных больных. А плата за предоставление органов — даже если ее объем будет одинаков для всех — скорее побудит стать донорами людей с доходами ниже средних, в том числе и афроамериканцев.
Учитывая более высокий спрос на почки от чернокожих доноров, в отсутствие мер по борьбе с дискриминацией выплаты афроамериканским семьям будут скорее всего выше, чем белым. Но даже без помощи государства это не усугубит имущественного неравенства, поскольку дополнительные деньги, уплачиваемые черными, достанутся в основном их братьям по расе. А если мы вспомним, что за трансплантацию почек платит Medicare (а часто и Medicaid), станет очевидным, что разрешение на продажу органов, напротив, ослабит диспаритет доходов.
Бюджетные соображения
Беспокойство по поводу дополнительных бюджетных расходов также необоснованно. Как уже отмечалось, купля-продажа органов может вообще не привести к росту цен на трансплантацию, но даже если это произойдет, новый подход по крайней мере позволит сэкономить средства Medicare. Диализ каждого почечного больного обходится этой программе в 40 000 долларов ежегодно, а стоимость операции и принимаемых после нее лекарств составляет 100 000 долларов в первый год и 12 000 долларов в последующие годы. Из-за этого пересадка, по оценке Администрации по финансированию здравоохранения, намного рентабельнее, чем многолетний диализ (UNOS 1997a).
Как уже отмечалось, купля-продажа органов может вообще не привести к росту цен на трансплантацию, но даже если это произойдет, новый подход по крайней мере позволит сэкономить средства Medicare. Диализ каждого почечного больного обходится этой программе в 40 000 долларов ежегодно, а стоимость операции и принимаемых после нее лекарств составляет 100 000 долларов в первый год и 12 000 долларов в последующие годы. Из-за этого пересадка, по оценке Администрации по финансированию здравоохранения, намного рентабельнее, чем многолетний диализ (UNOS 1997a).
К примеру, если бы пересаженная почка отмирала в среднем через три года, бюджетные расходы на диализ и пересадку при выплатах семьям были бы одинаковы. Однако средняя «продолжительность жизни» такой почки приближается к шести годам. Таким образом, если выплаты семье составят меньше 180 000 долларов (по 90 000 за почку), государственные средства будут сэкономлены. Поскольку подавляющее большинство (почти 70%) больных зачисляется в лист ожидания именно для пересадки почки, каждый дополнительный доллар, потраченный на стимулирование донорства, уменьшит государственные расходы, оплачиваемые в конечном итоге из кармана налогоплательщика.
Заключение
Большинству американцев нормирование не нравится, но при регулировании цен оно необходимо. Зачастую нормирование товаров осуществляется по упрощенным методикам вроде розыгрыша в лотерею или принципа «кто раньше пришел, того раньше обслужили». Возможно подобные подходы и «справедливы», но их крайняя неэффективность наносит ущерб всем заинтересованным сторонам. Особенно пагубные последствия неэффективность влечет за собой на рынке органов для пересадки, где издержки измеряются гибелью людей.
Принятие решений о том, что считать справедливым и кому должны в первую очередь доставаться органы для трансплантации, — дело крайне трудное и болезненное. Доктор Марк Зиглер, руководитель программы по клинической этике в Чикагском университете, отмечает в этой связи: «Всех алкоголиков следует задвигать в конец списка». В то же время, по его словам, для Микки Мэнтла он сделал бы исключение, поскольку этот легендарный бейсболист — «настоящий национальный герой»: «Таких людей надо принимать со всеми их недостатками и относиться к ним не так, как к другим» (Kolata 1995). В этой связи чрезвычайно важно отметить, что ОСРО решает все эти вопросы в условиях запрета на куплю-продажу органов.
В этой связи чрезвычайно важно отметить, что ОСРО решает все эти вопросы в условиях запрета на куплю-продажу органов.
Издержки этого запрета — смерть людей, которых можно было бы спасти. Чтобы существенно увеличить поступление органов от мертвых доноров, необходимы дополнительные стимулы, в том числе и материальные. Даже если они не полностью снимут необходимость в нормировании, каждый дополнительный орган облегчит для ОСРО трудный процесс принятия (порой произвольных) решений. Хотя многие считают, что распределение органов — слишком важный вопрос, чтобы отдавать его на откуп рыночным механизмам, на деле именно из-за своей важности он должен решаться на рыночной основе.
Впервые: The Rationing of Transplantable Organs: A Troubled lineup // Cato Journal. Vol. 17. № 2 (Fall 1997).
Донорство органов помогает спасать жизни
Люди не так часто думают о том, что может с ними случится. Однако беда может случиться в любой самый неожиданный момент. Часто случается, что именно здоровый человек в полном расцвете сил в фатальной ситуации, когда помочь уже невозможно, мог бы спасти чью-то жизнь, если бы у него было составлено заявление о намерениях пожертвовать органы.
Часто случается, что именно здоровый человек в полном расцвете сил в фатальной ситуации, когда помочь уже невозможно, мог бы спасти чью-то жизнь, если бы у него было составлено заявление о намерениях пожертвовать органы.
Донорство органов — это бескорыстная деятельность, за которую нельзя получить денежное вознаграждение. Это неоценимая возможность помогать другим, нуждающимся в критической ситуации, когда жизнь самого человека уже не может быть спасена. «На самом деле, мы никогда не знаем, когда нам или нашим близким может понадобиться жизненно необходимая трансплантация», — говорит Вирге Палл, директор Центра трансплантации в Клинике Тартуского Университета.
Что же все-таки представляет собой донорство органов?
Донорство органов — это пожертвование, своих, органов другим людям для их лечения, с целью трансплантации. В зависимости от ситуации донором может быть живой или умерший человек. «Для пациентов с тяжелой органной недостаточностью трансплантация органов, часто является наиболее эффективным и экономичным методом лечения, который продлевает их жизнь и улучшает качество жизни. Иногда пересадка органов является единственным способом спасти жизнь пациента в критическом состоянии», — объясняет Палл. Необходимость в пересадке органов может возникнуть в любом возрасте и по самым разным причинам. «У детей основной причиной трансплантации являются врожденные пороки развития. У большинства взрослых причиной являются хронические заболевания, а также острые заболевания и интоксикации», — рассказывает Вирге Палл о пожертвовании органов.
Иногда пересадка органов является единственным способом спасти жизнь пациента в критическом состоянии», — объясняет Палл. Необходимость в пересадке органов может возникнуть в любом возрасте и по самым разным причинам. «У детей основной причиной трансплантации являются врожденные пороки развития. У большинства взрослых причиной являются хронические заболевания, а также острые заболевания и интоксикации», — рассказывает Вирге Палл о пожертвовании органов.
В Эстонии донором органов, могут быть только люди, которым был поставлен диагноз «смерть мозга», то-есть люди, получившие серьезные повреждения мозга в результате болезни или несчастного случая. Кровоснабжения мозга у таких людей больше нет, и деятельность их мозга полностью и необратимо прекращена. Во многих других странах органы извлекаются также и у таких доноров, чья смерть связана с сердечной недостаточностью и недостаточностью кровообращения. В некоторых случаях в течение жизни можно пожертвовать почку. Конечно, только для терапевтических целей и для человека, с которым донор имеет генетическую или эмоциональную связь.
Как находят подходящий орган?
Трансплантация органов осложняется необходимостью найти подходящий орган для данного конкретного пациента в нужное время. Между тем, оценка пригодности органа является сложной медицинской деятельностью. «Во-первых: врачи должны оценить, является ли донорский орган здоровым и достаточно функциональным, чтобы выжить в течение определенного периода времени без кровоснабжения. Возможно часы между извлечением органа у донора и его пересадкой другому человеку. Кроме того, важно убедиться, что никакое неизлечимое заболевание, такое как ВИЧ, злокачественная опухоль или тому подобное, не передается с этим органом. Решающим фактором, несомненно, является пригодность донорского органа для реципиента. В идеале у донора и реципиента должна быть идентичная группа крови, возраст, совместимость тканей, размеры и т. д.», — объясняет Палл.
Учитывая небольшую численность населения Эстонии и тот факт, что возникновение доноров в значительной степени зависит от совпадения, наличие донорских органов является неравномерным, а вероятность найти подходящий орган в данный момент довольно мала. Палл добавляет, что есть также ситуации, когда есть донор, но в списке ожидания нет пациента, который бы соответствовал органам донора. В целях предотвращения подобных ситуаций и расширения возможностей лечения пациентов Эстония сотрудничает с центрами трансплантации в скандинавских странах таких как: Исландия, Норвегия, Швеция, Финляндия и Дания в рамках ассоциации Scandiatransplant. В этих странах проживает 28,6 миллиона человек. Таким образом, вероятность найти подходящий донорский орган в 22 раза выше.
Палл добавляет, что есть также ситуации, когда есть донор, но в списке ожидания нет пациента, который бы соответствовал органам донора. В целях предотвращения подобных ситуаций и расширения возможностей лечения пациентов Эстония сотрудничает с центрами трансплантации в скандинавских странах таких как: Исландия, Норвегия, Швеция, Финляндия и Дания в рамках ассоциации Scandiatransplant. В этих странах проживает 28,6 миллиона человек. Таким образом, вероятность найти подходящий донорский орган в 22 раза выше.
Тем не менее, всегда существует нехватка донорских органов, и доноры всегда нужны. По состоянию на начало 2020 года в Эстонии насчитывалось 66 пациентов с тяжелой органной недостаточностью, которым нужна новая: почка, печень, поджелудочная железа, легкое или сердце. В 2019 году в Эстонии было 25 донорских органов от умерших доноров, и два живых донора.
Чтобы стать донором органа, необходимо написать заявление о намерениях
Существует три способа пожертвовать органы и ткани нуждающемуся в трансплантации человеку после своей смерти.
Во-первых, вы можете подать электронную заявку. Чтобы подать электронное заявление, вы должны зайти на портал пациентов www.digilugu.ee, выбрать в меню заявления о намерениях и указать свое решение — либо согласие, либо отказ — и подтвердить решение цифровой подписью.
Во-вторых, вы можете носить бумажную карточку донора. Вы можете распечатать ее самостоятельно на сайте www.elundidoonorlus.ee или запросить форму для пожертвования в клинике Тартуского университета. Вам не нужно нигде регистрировать карту, но ваши близкие обязательно должны быть уведомлены о ее существовании. В противном случае, персонал больницы может не знать о вашем желании пожертвовать органы и ткани нуждающемуся.
Последний вариант уведомит ваших ближайших родственников о вашем желание. Прежде чем удалять органы и ткани, врачи всегда проверяют электронную декларацию. В большинстве случаев врачи не владеют информацией о декларации и намерениях, поэтому решение покойного запрашивают у родственников, которые должны следовать пожеланиям умершего. Для близких ситуация немного проще, если в этот критический момент они знают, что покойный хотел бы сделать в таком случае.
Для близких ситуация немного проще, если в этот критический момент они знают, что покойный хотел бы сделать в таком случае.
Подробнее www.elundidoonorlus.ee.
Трансплантация органов в Украине | The Page
Кабмин во время очередного заседания принял решение о налаживании системы трансплантации органов от неродственных доноров и доноров-трупов.
Об этом в своем Telegram-канале сообщил нардеп Алексей Гончаренко.
Следовательно, согласно постановлению, станет возможной перевозка анатомических материалов человека по Украине и вывоз за границу.
Присоединяйтесь к нам в Telegram!Кроме того, постановлением будет урегулировано обеспечение стандартов качества и безопасности во время перевозки, а также обеспечение сопровождения специалистом государственного учреждения в области трансплантации во время транспортировки.
До сих пор в Украине не было отлаженной системы трансплантации органов от донора-трупа и неродственного донора.
Такое решение, по словам министра здравоохранения Максима Степанова, позволит делать больше операций по трансплантации органов в Украине.
Цены на операции по пересадке органовВ июле Кабмин утвердил цены на операции по пересадке органов:
- трансплантация почки от живого донора будет стоить 323,7 тыс. грн, а от уже мертвого человека — 397,8 тыс. грн;
- трансплантация почки от донора с несовместимой группой крови — 721,2 тыс. грн;
- трансплантация «сердце-легкие» — 609,3 тыс. грн;
- пересадка печени или ее части — 855,03 тыс. грн, от донора-трупа — 929,1 грн;
- удаление почки для донора будет стоить 33,5 тыс. грн;
- донорская резекция печени будет стоить 116,1 тыс. грн;
- аллогенная трансплантация гемопоэтических стволовых клеток с донорским этапом — 1,3 млн грн;
- аутологическая трансплантация гемопоэтических стволовых клеток с донорским этапом — 757,7 тыс.
 грн.
грн.
Ошибка в тексте? Выделите её мышкой и нажмите: Ctrl + Enter
Донорская сперма
Обращение к помощи донора рекомендуется, как правило, в случаях тяжелых форм мужского бесплодия.
Кроме того, показанием для применения донорской спермы могут быть наследственные заболевания в роду по линии мужчины.
Решение требует взвешенного и трезвого подхода от супругов: ведь мужчина будет воспитывать и любить ребенка, который не является ему родным по крови.
Без спермы донора нельзя обойтись, если ребенка хочет иметь одинокая женщина без постоянного партнера. Современный ритм жизни приводит к тому, что таких женщин становится все больше. Как правило, в молодости женщина делает карьеру, создает материальную базу и мало задумывается о семье. В результате, когда появляется желание иметь ребенка, она считает оптимальным выходом воспользоваться искусственной инсеминацией или ЭКО с донорской спермой.
Как правило, в молодости женщина делает карьеру, создает материальную базу и мало задумывается о семье. В результате, когда появляется желание иметь ребенка, она считает оптимальным выходом воспользоваться искусственной инсеминацией или ЭКО с донорской спермой.
Критерии отбора доноров спермы
Российское законодательство регламентирует процедуру донорства спермы, гарантируя анонимность процедуры. Приказ Министерства Здравоохранения РФ №107н от 30.08.2012 года определяет все критерии отбора доноров.
Возрастной ценз для донора спермы: от 18 до 35 лет.
Кандидат проходит тщательное урологическое, медико-генетическое, общее медицинское и лабораторное обследование. Обязательным является заключение психиатра. Особое внимание уделяется отсутствию как половых, так и общих заболеваний.
После забора донорской спермы её в замороженном виде хранят в криохранилище на протяжении полугода. Этот так называемый «карантин» нужен для того, чтобы подтвердить качество биологического материала путем повторного обследования донора по истечении 6 месяцев.
Для облегчения выбора донора, вы можете воспользоваться каталогом, в котором указаны основные параметры (национальность, рост, вес, цвет глаз, цвет волос и пр.), познакомиться с результатами медицинского и медико-генетического обследования донора.
Задать вопросы или выбрать донора по каталогу возможно в регистратуре нашей клиники.
Типы донорства органов и связанные с ними расходы
Донорство органов после сердечной смерти (DCD)
Донорство органов после сердечной смерти (DCD), также известное как донорство после смерти от кровообращения, — это тип донорства, который использовался в первые годы донорства органов. До того, как были установлены критерии смерти мозга, единственными вариантами были DCD и донорство, связанное с живым.
Этот тип донорства происходит, когда у пациента есть болезнь, от которой он или она не может вылечиться, и пациент остается живым с помощью искусственных средств, включая аппараты искусственной вентиляции легких и поддерживающие препараты. У пациента не умер мозг, но у него нет надежды на выздоровление.
У пациента не умер мозг, но у него нет надежды на выздоровление.
После того, как семья принимает решение об отказе от искусственной поддержки, возможность пожертвовать органы после сердечной смерти предоставляется представителями местной организации по закупке органов, если пациент соответствует возрасту и медицинским критериям. Решение об отказе от поддержки принимается независимо от решения о пожертвовании. Таким образом, если пожертвование не состоится, семья все равно приняла правильное решение для своего любимого человека, не имея возможности пожертвовать как фактор.
Согласие на пожертвование на основании ваших водительских прав или другого реестра доноров не является согласием на процесс DCD. Это согласие предназначено специально для пожертвования после смерти мозга, что является еще одним типом пожертвования. Для пожертвования DCD ближайшие родственники должны дать согласие на процесс.
Если семья заинтересована в пожертвовании и приняла решение прекратить поддержку, этот процесс будет происходить в операционной, а не в больничной палате. Время от согласия семьи на процесс до прекращения поддержки обычно составляет не менее 8 часов из-за анализов крови и других договоренностей, которые необходимо выполнить.
Время от согласия семьи на процесс до прекращения поддержки обычно составляет не менее 8 часов из-за анализов крови и других договоренностей, которые необходимо выполнить.
Оказавшись в операционной, если сердце пациента остановится в течение установленного периода времени для сдачи крови, команда затем ждет несколько минут, чтобы убедиться, что сердце не функционирует. В это время врач из больницы, а не бригада по извлечению органов, объявляет пациента мертвым. Затем начинается операция по доставке органов для донорства. Между ударами сердца, в которых циркулирует кровь, и проведением хирургического разреза должно пройти не менее 2 минут.
Хотя донорство после сердечной смерти увеличивает количество органов, доступных для трансплантации, этот тип донорства в большинстве случаев не позволяет получить другие органы, кроме печени и почек.Это связано с тем, что сердце, легкие, поджелудочная железа и кишечник не могут мириться с отсутствием кровотока даже в течение короткого промежутка времени между остановкой сердца и хирургической процедурой.
Всегда есть исключения, и в некоторых случаях можно достать легкие и другие органы, но это скорее исключение, чем правило.
7 Стоимость | Закупка органов и трансплантация: оценка текущей политики и потенциального воздействия окончательного правила DHHS
Общая сумма расходов навыше, чем у пациентов со статусом 2 (см. Таблицу 7-4).Точно так же пациенты со статусом 2 имели более длительное пребывание в больнице и более высокие общие расходы, чем пациенты со статусом 3. Данные GAO показали аналогичные результаты для пациентов со статусом 1 и статусом 2 после трансплантации сердца. Если, как предполагает комитет, выполнение Заключительного правила приведет к большему количеству пациентов со статусом 1 (и статуса 2A), но меньшему количеству пациентов со статусом 3, получающих трансплантаты, вероятно, произойдет увеличение общих расходов на Medicare, даже если не было изменений в общее количество выполненных трансплантатов.
Поскольку данные GAO были основаны на данных Medicare, один вопрос для комитета заключался в том, справедливо ли это заключение для всех других пациентов после трансплантации. Чтобы ответить на этот вопрос, GAO проверило, являются ли пациенты Medicare, перенесшие трансплантацию печени и сердца, достаточно репрезентативными для всех пациентов, подвергающихся этим процедурам. Результаты показывают, что пациенты Medicare были сопоставимы по полу, расе и этнической принадлежности, но были значительно старше, чем пациенты, не участвующие в программе Medicare. Этот вывод согласуется с исследованиями, опубликованными Evans (1993; 1994; 1995a; и Evans and Kitzmann, 1997), Whiting et al. (1998; 1999), а также Showstack et al.(1999). Эти исследования пришли к выводу, что пациенты со статусом 2 были значительно дороже для трансплантации, чем пациенты со статусом 3, при этом продолжительность госпитализации была основным фактором. Поэтому, хотя комитет не предполагал, что сумма расходов для пациентов, не участвующих в программе Medicare, будет точно такой же, как и для пациентов с Medicare, он все же принял модель разницы в стоимости между пациентами с различным статусом, описанную в анализе GAO, как сопоставимую с что было бы видно в общей популяции.
Чтобы ответить на этот вопрос, GAO проверило, являются ли пациенты Medicare, перенесшие трансплантацию печени и сердца, достаточно репрезентативными для всех пациентов, подвергающихся этим процедурам. Результаты показывают, что пациенты Medicare были сопоставимы по полу, расе и этнической принадлежности, но были значительно старше, чем пациенты, не участвующие в программе Medicare. Этот вывод согласуется с исследованиями, опубликованными Evans (1993; 1994; 1995a; и Evans and Kitzmann, 1997), Whiting et al. (1998; 1999), а также Showstack et al.(1999). Эти исследования пришли к выводу, что пациенты со статусом 2 были значительно дороже для трансплантации, чем пациенты со статусом 3, при этом продолжительность госпитализации была основным фактором. Поэтому, хотя комитет не предполагал, что сумма расходов для пациентов, не участвующих в программе Medicare, будет точно такой же, как и для пациентов с Medicare, он все же принял модель разницы в стоимости между пациентами с различным статусом, описанную в анализе GAO, как сопоставимую с что было бы видно в общей популяции.
Таким образом, комитет пришел к выводу, что выполнение Заключительного правила приведет к чистому увеличению общих расходов из-за трансплантации более тяжелобольных пациентов. Однако комитет не смог оценить, насколько большим будет это увеличение, по нескольким причинам. Во-первых, неясно, как именно будет применяться Последнее правило, и, следовательно, неясно, сколько пациентов будет затронуто в каждом статусе.
Во-вторых, неясно, насколько велика чистая разница в оплате в среднем для трансплантации пациента со статусом 1 или статус 2A, а не пациента со статусом 2B или 3.В данных, предоставленных комитету GAO, например, значительная часть более высоких сборов для пациентов со статусом 1 и 2 была связана с более длительным пребыванием до трансплантации. (Пациенты со статусом 1 и 2A в списке ожидания обычно находятся в отделении интенсивной терапии, многие пациенты со статусом 2B находятся в отделениях неотложной помощи, но многие — нет, а пациенты со статусом 3 обычно проходят лечение вне стационара. ) Если было трансплантировано больше пациентов со статусом 1 и 2A, предположительно, должно было произойти уменьшение количества дней в больнице, используемых этими пациентами в ожидании трансплантации.Полученная в результате экономия частично компенсирует увеличение расходов, связанных с трансплантацией этих пациентов. Точно так же пребывание в больнице перед трансплантацией, по-видимому, отчасти способствовало увеличению расходов на пациентов со статусом 2 в отчете Whiting et al. исследование (1999) (но не в исследовании Showstack et al. [1999]). Эта корректировка экономии, в свою очередь, будет дополнительно компенсирована увеличением расходов на лечение пациентов со статусом 3, ожидающих трансплантации.
) Если было трансплантировано больше пациентов со статусом 1 и 2A, предположительно, должно было произойти уменьшение количества дней в больнице, используемых этими пациентами в ожидании трансплантации.Полученная в результате экономия частично компенсирует увеличение расходов, связанных с трансплантацией этих пациентов. Точно так же пребывание в больнице перед трансплантацией, по-видимому, отчасти способствовало увеличению расходов на пациентов со статусом 2 в отчете Whiting et al. исследование (1999) (но не в исследовании Showstack et al. [1999]). Эта корректировка экономии, в свою очередь, будет дополнительно компенсирована увеличением расходов на лечение пациентов со статусом 3, ожидающих трансплантации.
OneLegacy
Часто задаваемые вопросы о пожертвовании
1.«Если меня положат в больницу, и врачи узнают, что я хочу стать донором, они все равно будут пытаться спасти мою жизнь?»
Нет конфликта между спасением жизней и использованием органов для трансплантации. Медицинские работники сделают все возможное, чтобы спасти вашу жизнь. Врачи, которые работают, чтобы спасти вашу жизнь, — это не те врачи, которые занимаются донорством органов. Пожертвование будет обсуждаться с вашими ближайшими родственниками только после того, как будут предприняты все попытки спасти вашу жизнь.
Медицинские работники сделают все возможное, чтобы спасти вашу жизнь. Врачи, которые работают, чтобы спасти вашу жизнь, — это не те врачи, которые занимаются донорством органов. Пожертвование будет обсуждаться с вашими ближайшими родственниками только после того, как будут предприняты все попытки спасти вашу жизнь.
2.«Я зарегистрировался как донор, так что мне все равно нужно говорить своей семье, что я хочу быть донором?»
Независимо от того, документируете ли вы свое решение сделать пожертвование в реестре доноров или в завещании, все же рекомендуется сообщить членам семьи о своем желании сделать пожертвование, чтобы не было сюрпризов в момент вашей смерти. Семья получает доступ к завещанию задолго до наступления смерти и не используется для проверки пожеланий о пожертвовании.
3. «Разве пожертвование не будет стоить моей семье больших денег, если я стану жертвователем?»
Семья донора не несет никаких затрат за донорство органов или тканей.Больничные расходы, понесенные до объявления о смерти мозга, и расходы на похороны после пожертвования несут семья донора. Все расходы, связанные с донорством, оплачивает организация, закупающая органы. Фактически, у многих OPO есть специальный персонал, который проверяет счета за больницы, чтобы гарантировать, что с семей-доноров никогда не взимается плата за расходы, связанные с пожертвованием.
4. «Могу ли я устроить похороны в открытом гробу, если я донор?»
С телом донора обращаются с уважением и достоинством.Восстановление органов проводится в стандартных стерильных условиях в операционной квалифицированными хирургами или квалифицированным персоналом. Крайне маловероятно, что процесс обезобразит тело или изменит его внешний вид в шкатулке.
5. «Кому-нибудь понадобятся мои органы и ткани? Я думаю, что я слишком стар и болел в прошлом.
В момент смерти соответствующие медицинские специалисты изучат ваш медицинский и социальный анамнез, чтобы определить, являетесь ли вы кандидатом на донорство.Любой человек, независимо от возраста, может быть рассмотрен для донорства органов. Благодаря последним достижениям в области трансплантации, больше людей, чем когда-либо прежде, могут сдавать кровь.
6. «Откуда мне знать, что я действительно умру, прежде чем мои органы будут извлечены?»
Донорство органов происходит только после того, как смерть была определена врачом (в некоторых штатах — двумя докторами), не участвующим в трансплантации. Чтобы пожертвовать органы, пациент должен иметь мертвый мозг или соответствовать критериям DCD.
7.«Можно ли передать органы разным расовым группам или лицам противоположного пола?»
В большинстве случаев раса и пол не являются факторами. Однако размер органа имеет решающее значение для соответствия донорского сердца, легкого или печени реципиенту. Кроме того, люди схожего этнического происхождения с большей вероятностью будут соответствовать друг другу, чем люди с другим расовым наследием. Межрасовые пожертвования могут происходить и происходят с большим успехом, когда доступны матчи.
8. «Может ли семья донора встретиться с реципиентами?»
Личность всех сторон не разглашается.Семья донора и реципиент трансплантата могут получать такую информацию, как возраст, пол, род занятий и общее местонахождение. В индивидуальном порядке реципиенту могут быть сообщены обстоятельства смерти, а семья донора может быть проинформирована о проведенных трансплантациях и получить информацию о состоянии здоровья реципиентов. Семьям доноров и получателям рекомендуется общаться друг с другом через OPO. Хотя первоначальный контакт является анонимным, семьи и получатели могут принять решение открыто общаться через некоторое время, и, если обе стороны заинтересованы, они могут встретиться.
Сколько стоят части тела? Альянс за качество медицинских путешествий
Продажа органов вызывает споры в большинстве сфер здравоохранения, включая медицинский туризм.
Тем не менее, выдающиеся медицинские лидеры выдвигают аргументы за и против продажи органов для трансплантации. Совсем недавно, в 2009 году, Конгресс США рассмотрел — но не принял — закон, разрешающий выплаты некоторым донорам органов. Продажа органов остается незаконной в Соединенных Штатах и большинстве стран.
В прошлом году в Великобритании один из ведущих мировых хирургов-трансплантологов, доктор Надей Хаким и Джон Харрис, специалист по этике из Манчестерского университета, оба призвали к дискуссии о легализации продажи органов, полагая, что это затянется. просрочено. Доктор Хаким надеется, что легализация платежей донорам органов может уменьшить размер черного рынка донорства органов. Он видел влияние черного рынка на пациентов, которые так отчаянно нуждались в операции по трансплантации, что они выезжали за границу за органом.
Popular Science утверждает, что существует множество органов, без которых теоретически можно обойтись или для которых есть резервные копии. Большинство из нас может сэкономить почку, часть печени, легкое, часть кишечника и глазное яблоко, и при этом прожить долгую жизнь. Операции по извлечению этих органов нетривиальны и должны выполняться только в лучших больницах опытными бригадами по трансплантации органов.
Существует значительный черный рынок донорства органов. По данным Всемирной организации здравоохранения, в Индии почка продается примерно за 20 000 долларов.В Китае покупатели будут платить 40 000 долларов и более. Хорошая и здоровая почка из Израиля продается за 160 000 долларов. Это не те цены, которые получает донор органов. В случае продажи на черном рынке брокер по органам берет свою комиссию плюс расходы, которые он платит на поездку, хирурга, медицинские принадлежности и «чаевые». Донору почки может остаться от 1000 до 10000 долларов.
Статьи по теме
Нехватка органов для трансплантации продолжает расти, несмотря на годы работы по привлечению большего числа доноров.Опрос, проведенный NPR-Thomson Reuters Health Poll, показывает, что американцы поддерживают компенсацию доноров органов.
Источник изображения
Донорство органов: пусть эти мифы не сбивают вас с толку
Донорство органов: пусть вас не смущают эти мифы
Не уверены в донорстве органов для трансплантации? Не позволяйте дезинформации удерживать вас от спасения жизней.
Персонал клиники МэйоБолее 100000 человек в США ждут трансплантации органов.
К сожалению, многим никогда не позвонят и скажут, что подходящий донорский орган — и второй шанс на жизнь — найден. По оценкам, каждый день в США 20 пациентов умирают из-за отсутствия донорских органов.
Может быть трудно думать о том, что произойдет с вашим телом после смерти, не говоря уже о пожертвовании ваших органов и тканей. Но стать донором органов — великодушное и стоящее решение, которое может спасти вас.
Если вы никогда не задумывались о донорстве органов или откладывали стать донором из-за, возможно, неточной информации, вот ответы на некоторые распространенные мифы и опасения о донорстве органов.
Миф: Если я согласен пожертвовать свои органы, персонал больницы не будет так усердно работать, чтобы спасти мою жизнь.
Факт: Когда вы идете в больницу на лечение, врачи сосредотачиваются на спасении вашей жизни, а не чужой. Вас примет врач, чей опыт наиболее соответствует вашему конкретному состоянию и который предоставит вам наилучший уход.
Миф: Может быть, я действительно не умру, когда они подпишут мое свидетельство о смерти.
Факт: Хотя это популярная тема в таблоидах, на самом деле люди не начинают шевелить пальцами ног после того, как их объявляют мертвыми.Фактически, людям, которые согласились на донорство органов, сдают больше тестов (бесплатно для их семей), чтобы определить, что они действительно мертвы, чем тем, кто не согласился на донорство органов.
Миф: Пожертвование органов противоречит моей религии.
Факт: Пожертвование органов соответствует убеждениям большинства основных религий. Эти религии включают римский католицизм, ислам, большинство ветвей иудаизма и большинство протестантских конфессий. Если вы не уверены или вас не устраивает позиция вашей веры в отношении донорства органов, спросите члена вашего духовенства.
Миф: Мне меньше 18 лет. Я слишком молод, чтобы принять такое решение.
Факт: Во многих штатах люди моложе 18 лет разрешают регистрироваться в качестве доноров органов, но окончательное решение остается за вашими родителями или законным опекуном. Обсудите свое желание стать донором органов со своей семьей и попросите их согласия. Имейте в виду, что детям тоже нужна трансплантация органов, и им обычно нужны органы меньшего размера, чем те, которые могут предоставить взрослые.
Миф: Похороны в открытом гробу не подходят для людей, пожертвовавших органы или ткани.
Факт: Пожертвование органов и тканей не мешает проведению похорон в открытом гробу. Тело донора одевается для захоронения, и к нему обращаются с осторожностью и уважением, поэтому нет никаких видимых признаков пожертвования органов или тканей.
Миф: Я слишком стар, чтобы делать пожертвования. Мои органы никому не нужны.
Факт: Нет определенного предельного возраста для донорства органов.Решение использовать ваши органы основано на строгих медицинских критериях, а не на возрасте. Не дисквалифицируйте себя преждевременно. Пусть врачи решат на момент вашей смерти, подходят ли ваши органы и ткани для трансплантации.
Миф: Я не в лучшем состоянии. Никому не нужны мои органы или ткани.
Факт: Очень немногие медицинские условия автоматически лишают вас права жертвовать органы. Решение об использовании органа основано на строгих медицинских критериях.Может оказаться, что некоторые органы не подходят для трансплантации, но другие органы и ткани могут подойти. Не дисквалифицируйте себя преждевременно. Только медицинские работники на момент вашей смерти могут определить, подходят ли ваши органы для трансплантации.
Миф: Я бы хотел пожертвовать одну из своих почек сейчас, но мне не позволят сделать это, если один из членов моей семьи не в этом нуждается.
Факт: Раньше так было, но теперь уже нет.Будь то дальний член семьи, друг или совершенно незнакомый человек, которому вы хотите помочь, вы можете пожертвовать почку через определенные центры трансплантации.
Если вы решите стать живым донором, вы пройдете тщательный опрос, чтобы убедиться, что вы осведомлены о рисках и что ваше решение сделать пожертвование не основано на финансовой выгоде. Вы также пройдете обследование, чтобы определить, находятся ли ваши почки в хорошей форме и можно ли вести здоровый образ жизни, имея только одну почку.
Миф: Богатые и известные люди занимают первое место в списке, когда им нужен донорский орган.
Факт: Богатые и знаменитые не имеют приоритета, когда дело доходит до распределения органов. Это может показаться так из-за того, что знаменитости получают трансплантат, и к ним относятся так же, как и к другим. На самом деле знаменитость и финансовое положение не учитываются при распределении органов.
Миф: Моя семья будет платить, если я пожертвую свои органы.
Факт: Семья донора органов никогда не взимает плату за донорство.Семья берет на себя расходы на все последние усилия по спасению вашей жизни, и эти расходы иногда ошибочно интерпретируются как расходы, связанные с донорством органов. Затраты на удаление органа ложатся на реципиента трансплантата.
Почему вам следует подумать о донорстве органов
Теперь, когда у вас есть факты, вы можете видеть, что донорство органов может иметь большое значение, и не только для одного человека. Пожертвовав свои органы и ткани после смерти, вы можете спасти или улучшить до 75 жизней.Многие семьи говорят, что знание их любимого человека помогло спасти или улучшить другие жизни, помогло им справиться с утратой.
Особенно важно подумать о том, чтобы стать донором органов, если вы принадлежите к этническому меньшинству. Меньшинства, включая афроамериканцев, азиатов и жителей островов Тихого океана, коренных американцев и выходцев из Латинской Америки, чаще, чем белые, имеют определенные хронические заболевания, которые влияют на почки, сердце, легкие, поджелудочную железу и печень.
Определенные группы крови более распространены среди этнических меньшинств.Поскольку для трансплантации обычно требуется соответствующая группа крови, потребность в органах из числа меньшинств доноров особенно высока.
Как сделать пожертвование
Стать донором органов просто. Вы можете указать, что хотите стать донором, следующими способами:
- Зарегистрируйтесь в реестре доноров вашего штата. В большинстве штатов есть реестры. Проверьте список на сайте organdonor.gov.
- Укажите ваш выбор в водительских правах. Сделайте это при получении или продлении лицензии.
- Расскажите своей семье. Убедитесь, что ваша семья знает ваши пожелания относительно пожертвования.
Лучший способ обеспечить выполнение ваших желаний — зарегистрироваться в реестре донорских органов вашего штата и указать название донора в водительских правах или удостоверении личности штата. Принятие этих мер юридически разрешает ваше пожертвование органов в случае смерти.
Если вы назначили кого-то, кто будет принимать за вас медицинские решения, если вы не в состоянии это сделать, убедитесь, что это лицо знает, что вы хотите стать донором органов.Вы также можете включить свои пожелания в свое завещание при жизни, если оно у вас есть, но это может быть не сразу доступно в момент вашей смерти.
Также очень важно сказать своей семье, что вы хотите стать донором. Больницы запрашивают согласие ближайших родственников перед удалением органов, хотя это не требуется, если вы зарегистрированы в реестре доноров своего штата или имеете указание донора в водительских правах или удостоверении личности штата.
11 апреля 2019 г., Показать ссылки- Статистика донорства органов.organdonor.gov. https://www.organdonor.gov/statistics-stories/statistics.html. По состоянию на 24 марта 2019 г.
- Сеть по закупке и трансплантации органов. Министерство здравоохранения и социальных служб США. https://optn.transplant.hrsa.gov/data/. По состоянию на 14 марта 2019 г.
- Религия и донорство органов. organdonor.gov. https://www.organdonor.gov/about/donors/religion.html. По состоянию на 24 марта 2019 г.
- Часто задаваемые вопросы о донорстве органов. organdonor.gov. https: //www.organdonor.gov / about / fact-terms / donation-faqs.html. По состоянию на 24 марта 2019 г.
- Часто задаваемые вопросы. Подарите жизнь Америке. https://www.donatelife.net/faq/. По состоянию на 14 марта 2019 г.
- Молодой ГБ. Диагностика смерти мозга. https://www.uptodate.com/contents/search. По состоянию на 24 марта 2019 г.
- Ахмадиан С. и др. Результаты донорства органов в семьях пациентов с мертвым мозгом: этическая перспектива. Этика медсестер. 2019; 26: 256.
- Mauch TJ. Трансплантация и донорство органов: почему меньшинствам нужно больше органов, но жертвовать меньше — это сложно! Реанимационная медицина.2014; 42: 1546.
- Зарегистрируйтесь, чтобы стать донором органов. organdonor.gov. https://www.organdonor.gov/register.html html. По состоянию на 24 марта 2019 г.
- AskMayoExpert. Смерть мозга. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2018.
- Предварительные директивы. Национальный институт рака. https://www.cancer.gov/about-cancer/managing-care/advance-directives. По состоянию на 24 марта 2019 г.
- Parsons PE, et al. Донорство органов. В: Секреты интенсивной терапии.6-е изд. Филадельфия, Пенсильвания: Эльзевир; 2019. https://www.clinicalkey.com. По состоянию на 28 марта 2019 г.
- Тенденции трансплантологии. Единая сеть обмена органами. https://unos.org/data/transplant-trends/. По состоянию на 28 марта 2019 г.
- Пожертвование умершего. Единая сеть обмена органами. https://unos.org/data/transplant-trends/. По состоянию на 30 марта 2019 г.
- Богословский взгляд на донорство органов и тканей. Единая сеть обмена органами. https://unos.org/data/transplant-trends/.По состоянию на 30 марта 2019 г.
.
Пациентам нужно много денег на трансплантацию
Купить фотоМелисса Тафф была среди сотен людей, которые недавно посетили мероприятие по сбору средств «Ночь для жизни IX» по сбору средств для реципиентов по пересадке органов юго-западной Флориды в театре «Бродвей Палм» в Форт-Майерсе. Туфф ждет трансплантации почки (Фото: Кинфай Мороти / news-press.com) Купить фото
Пациенты с трансплантацией органов не жадничают, они нуждаются.
Деньги, необходимые для пересадки органа, могут достигать 1,5 миллиона долларов. И больницы не смогут нести такую цену в одиночку. Они требуют, чтобы у пациента была страховка и деньги. А для большинства людей это означает, что они должны поднять последнее.
Широкая публика не понимает, почему, если вы достаточно больны, чтобы нуждаться в почке, сердце или печени, вы просто не можете получить их, когда они станут доступны. Они не могут понять, почему операция по спасению жизни рассматривается как плановая процедура.
«Это кажется таким странным, что кому-то пришлось бы собирать средства» на медицинское обслуживание, — сказала Дженнифер Мартин, вице-президент Национального фонда почек по вопросам обслуживания клиентов. «(Люди) думают, что это ненадежно, потому что в этом нет смысла. Но это бессмысленная политика ».
Почка Мелиссы Тафф, трансплантированная от умершего донора 10 лет назад, чтобы взять на себя ее работу, которая потерпела неудачу, теперь тоже не работает. News-Press следит за 36-летней женщиной из Кейп-Корал, которая пытается попасть в список трансплантатов в больнице общего профиля Тампы.Тафф обнаружил препятствия: застопорившееся медицинское заключение, мелкие проблемы со здоровьем, которые необходимо исправить, поиск подходящего живого донора и, конечно же, деньги.
Тафф участвует в программе Medicare, которая покроет 80 процентов ее счета. Ей нужно было собрать более 13000 долларов, которые должны покрыть ее доплату и последующий уход. Значительные расходы будут связаны с препаратами против отторжения, которые Туфф придется принимать до конца своей жизни. Medicare оплачивает лекарства только в течение трех лет. Но Тафф надеется, что она сможет работать, как только у нее появится почка.
Купить фотоСотни людей недавно посетили мероприятие по сбору средств для реципиентов по пересадке органов юго-западной Флориды «Ночь для жизни IX» в театре Broadway Palm Dinner в Форт-Майерсе. (Фото: Кинфай Мороти / news-press.com)
Если Тафф пойдет на диализ, Medicare оплатит все, что это стоит. Но эффекты диализа разрушительны. Перед первой трансплантацией почки Тафф провела 10 лет на диализе. И она надеется, что найдет живого донора, который предоставит почку для трансплантации, что сделает диализ ненужным.
В апреле Тафф и члены организации по трансплантации органов Юго-Западной Флориды провели сбор средств в пользу Фонда Флетчера. Фонд используется для помощи жителям Юго-Западной Флориды в оплате лекарств, лекарств против отторжения и поездок в центры трансплантации, сказал Дэвид Вайнштейн, казначей группы.
Вайнштейн сказал, что люди, нуждающиеся в пересадке почки, в некоторых отношениях переносят ее лучше, чем люди, ожидающие пересадки других органов. Операция по трансплантации не такая дорогая, как для некоторых других органов, таких как сердце или легкие.И пациенты с почками также могут выиграть время, собирая средства, пройдя диализ.
«Но когда люди страдают заболеванием печени или конечной стадией заболевания легких», они не могут годами ждать трансплантации, — сказал он. Им нужна хорошая страховка и / или деньги. Некоторые никогда не смогут этого добиться, сказал он, и они умрут в ожидании.
Многие люди обращаются на краудфандинговые сайты. Сначала Tuff завела страницу gofundme. Но ее основной сбор средств был осуществлен через некоммерческую группу под названием HelpHOPELive, которая оплачивает незастрахованные медицинские расходы, связанные с трансплантатами и катастрофическими травмами.
Организация была основана в 1983 году хирургом-трансплантологом и его женой, медсестрой. На момент основания было недостаточно успешных операций по пересадке сердца, чтобы ее можно было считать проверенным методом лечения, а страховые компании не платили за операцию по трансплантации, сказала Эмили Уэбб, координатор по связям с общественностью и социальным сетям HelpHOPELive.
Когда дело доходит до трансплантации органов, даже менее дорогих, таких как пересадка почек, «средняя американская семья не может себе этого позволить», — сказал Уэбб.И расходы на трансплантацию никогда не закончатся. Это целая жизнь лекарств, визитов к врачу и поездок в центры трансплантологии для последующего наблюдения. Все эти вещи складываются и с каждым годом становятся больше, а не дешевле.
Разница между HelpHOPELive и другими сайтами по сбору средств, по словам Уэбба, заключается в том, что деньги не просто идут к людям, чтобы тратить их по своему желанию. Организация оплачивает подтвержденные расходы, связанные с трансплантацией. Хотя большая часть расходов носит чисто медицинский характер, вырученные деньги могут пойти на такие вещи, как временное жилье для живого донора или транспортные расходы.Центров трансплантации немного, и большинство людей добираются до них на некоторое расстояние.
Charity Navigator присвоил HelpHOPELive высший четырехзвездочный рейтинг за то, как группа управляет финансами, подотчетностью и прозрачностью. Уэбб сказал, что группа не поощряет сбор средств от незнакомцев. Вместо этого он помогает людям подключиться к сети друзей, семей, соседей и сообществ для сбора денег.
HelpHOPELive требует подтверждения от врача о том, что человек проходит лечение от состояния, требующего трансплантации.Группа берет 4% пожертвований на покрытие административных расходов. Если человек умирает до или вскоре после трансплантации и не использует собранные деньги, его или ее семья может использовать их для покрытия расходов на похороны.
Тафф подумал об этой возможности в четверг. Она была в Мичигане, откуда она, и пыталась попасть в список ожидания трансплантации в Мичиганском университете. (Пациенты могут быть перечислены в более чем одном центре трансплантологии.) Но Мичиганский университет не примет ее, сказала она, потому что у нее нет вторичной страховки.
«Итак, я собрала все деньги на трансплантацию, и ни одна из этих больниц, похоже, не хочет их брать», — написала она на своей странице в Facebook. «Мне кажется, что я натыкаюсь на стены везде, где я поворачиваюсь, и, возможно, мне стоит задуматься о том, что, возможно, мне не суждено получить другую почку. По крайней мере, мои деньги по сбору средств могут быть использованы для покрытия моих последних договоренностей. Думаю, это положительный момент, который я могу придать ситуации ».
Чтобы узнать больше о Мелиссе Тафф, перейдите на сайт MelNeedsaKidney.com. Все, кто заинтересован в пожертвовании почки Мелиссе, звонят в Tampa General по телефону 813-844-5669. Если вы хотите сделать пожертвование Мелиссе, но вам не удалось, подумайте о парном обмене.
Прочтите или поделитесь этой историей: https://www.news-press.com/story/news/2016/05/01/kidney-organ-transplant-cost-patients-tell-mel/83056338/
% PDF-1.3 % 2 0 obj > эндобдж 8 0 объект [ 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 507 507 226 326 401 498 507 715 682 221 303 303 498 498 250 306 252 386 507 507 507 507 507 507 507 507 507 507 268 268 498 498 498 463 894 579 544 533 615 488 459 631 623 252319 520 420 855 646 662 517 673 543 459 487 642 567 890 519 487 468 307 386 307 498 498 291 479 525 423 525 498 305 471 525 230 239 455 230 799 525 527 525 525 349 391 335 525 452 715 433 453 395314 460 314 498 507 507 507 250 498 418 690 498 498 395 1038 459 339 867 507 468 507 507250250 418 418 498 498 905 450 705 391 339 850 507 395 487 226 326 498 507 498 507 498 498 393 834 402 512 498 306 507 394 339 498 336 334 292550 586 252 307 246 422 512 636 671 675 463 579 579 579 579 579 579 763 533 488 488 488 488 252 252 252 252 625 646 662 662 662 662 662 498 664 642 642 642 642 487 517 527 479 479 479 479 479 479 773 423 498 498 498 498 230 230 230 230 525 525 527 527 527 527 527 498 529 525 525 525 525 453 525 453 ] эндобдж 11 0 объект [ 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0750750 278 278 355 556 556 889 667 191 333 333 389 584 278 333 278 278 556 556 556 556 556 556 556 556 556 556 278 278 584 584 584 556 1015 667 667 722 722 667 611 778722 278 500 667 556 833 722 778 667778722 667 611 722 667 944 667 667 611 278 278 278 469 556 333 556 556 500 556 556 278 556 556 222 222 500 222 833 556 556 556 556 333 500 278 556 500 722 500 500 500 334 260 334 584 750 556750 222 556 333 1000 556 556 333 1000 667 333 1000 750 611 750 750 222 222 333 333 350 556 1000 333 1000 500 333 944 750 500 667 278 333 556 556 556 556 260 556 333 737 370 556 584 333 737 552 400 549 333 333 333 576 537 278 333 333 365 556 834 834 834 611 667 667 667 667 667 667 1000 722 667 667 667 667 278 278 278 278 722 722 778 778 778 778 778 584 778 722 722 722 722 667 667 611 556 556 556 556 556 556 889 500 556 556 556 556 278 278 278 278 556 556 556 556 556 556 556 549 611 556 556 556 556 500 556 500 ] эндобдж 14 0 объект [ 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0750750 278 333 474 556 556 889 722 238 333 333 389 584 278 333 278 278 556 556 556 556 556 556 556 556 556 556 333 333 584 584 584 611 975 722 722 722 722 667 611 778 722 278 556 722 611 833 722 778 667778722 667 611 722 667 944 667 667 611 333 278 333 584 556 333 556 611 556 611 556 333 611 611 278 278 556 278 889 611 611 611 611 389 556 333 611 556 778 556 556 500 389 280 389 584 750 556750 278 556 500 1000 556 556 333 1000 667 333 1000 750 611 750 750 278 278 500 500 350 556 1000 333 1000 556 333 944 750 500 667 278 333 556 556 556 556 280 556 333 737 370 556 584 333 737 552 400 549 333 333 333 576 556 278 333 333 365 556 834 834 834 611 722 722 722 722 722 722 1000 722 667 667 667 667 278 278 278 278 722 722 778 778 778 778 778 584 778 722 722 722 722 667 667 611 556 556 556 556 556 556 889 556 556 556 556 556 278 278 278 278 611 611 611 611 611 611 611 549 611 611 611 611 611 556 611 556 ] эндобдж 17 0 объект [ 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0 0750750 278 278 355 556 556 889 667 191 333 333 389 584 278 333 278 278 556 556 556 556 556 556 556 556 556 556 278 278 584 584 584 556 1015 667 667 722 722 667 611 778722 278 500 667 556 833 722 778 667778722 667 611 722 667 944 667 667 611 278 278 278 469 556 333 556 556 500 556 556 278 556 556 222 222 500 222 833 556 556 556 556 333 500 278 556 500 722 500 500 500 334 260 334 584 750 556750 222 556 333 1000 556 556 333 1000 667 333 1000 750 611 750 750 222 222 333 333 350 556 1000 333 1000 500 333 944 750 500 667 278 333 556 556 556 556 260 556 333 737 370 556 584 333 737 552 400 549 333 333 333 576 537 278 333 333 365 556 834 834 834 611 667 667 667 667 667 667 1000 722 667 667 667 667 278 278 278 278 722 722 778 778 778 778 778 584 778 722 722 722 722 667 667 611 556 556 556 556 556 556 889 500 556 556 556 556 278 278 278 278 556 556 556 556 556 556 556 549 611 556 556 556 556 500 556 500 ] эндобдж 19 0 объект > транслировать xuVMo6WQl ղ KѠ-6EQ9lz% U ~ ߐ [(7 из $ o͚ [Ղ e? N, 绌 y.
 грн.
грн.